Воротная вена печени: анатомия, патология (тромбоз и др.), норма в диагностике
Воротная вена (ВВ, портальная вена) представляет собой один из наиболее крупных сосудистых стволов в теле человека. Без нее невозможно нормальное функционирование пищеварительной системы и адекватная детоксикация крови. Патология этого сосуда не остается незамеченной, вызывая тяжелые последствия.
Система воротной вены печени собирает кровь, идущую от органов живота. Сосуд образуется путем соединения верхней и нижней брыжеечных и селезеночной вены. У некоторых людей нижняя брыжеечная вена впадает в селезеночную, а затем соединение верхней брыжеечной и селезеночной образуют ствол ВВ.
Содержание
Анатомические особенности кровообращения в системе воротной вены
Анатомия системы воротной вены (портальной системы) сложна. Это своего рода дополнительный круг венозного кровообращения, необходимый для очищения плазмы от токсинов и ненужных метаболитов, без чего они попадали бы сразу в нижнюю полую, затем в сердце и далее в легочный круг и артериальную часть большого.
Последнее явление наблюдается при поражении печеночной паренхимы, например, у больных циррозом. Именно отсутствие дополнительного «фильтра» на пути венозной крови от пищеварительной системы и создает предпосылки для сильной интоксикации продуктами обмена.
Изучив основы анатомии в школе, многие помнят, что в большинство органов нашего тела входит артерия, несущая кровь, богатую кислородом и питательными компонентами, а выходит вена, уносящая «отработанную» кровь к правой половине сердца и легким.
Система воротной вены устроена несколько иначе, особенностью ее можно считать то обстоятельство, что в печень, помимо артерии, входит венозный сосуд, кровь из которого поступает опять же в вены – печеночные, пройдя через паренхиму органа. Создается как бы дополнительный кровоток, от работы которого зависит состояние всего организма.
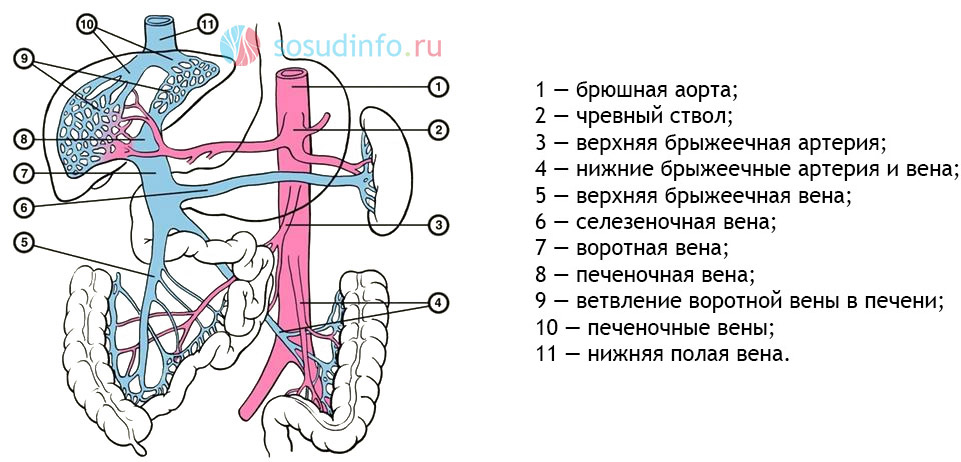
Образование портальной системы происходит за счет крупных венозных стволов, сливающихся между собой близ печени. Брыжеечные вены транспортируют кровь от петель кишечника, селезеночная вена выходит из селезенки и принимает в себя кровь из вен желудка и поджелудочной железы. Позади головки поджелудочной железы происходит соединение венозных «магистралей», дающих начало портальной системе.
Между листками панкреатодуоденальной связки в ВВ впадают желудочные, околопупочные и препилорические вены. В этой области ВВ расположена позади от печеночной артерии и общего желчного протока, совместно с которыми она следует к воротам печени.
В воротах печени либо не доходя до них один-полтора сантиметра происходит деление на правую и левую ветви воротной вены, которые заходят в обе печеночные доли и там распадаются на более мелкие венозные сосуды. Достигая печеночной дольки, венулы оплетают ее снаружи, входят внутрь, а после того, как кровь обезвредится при контакте с гепатоцитами, она поступает в центральные вены, выходящие из центра каждой дольки. Центральные вены собираются в более крупные и образуют печеночные, выносящие кровь из печени и впадающие в нижнюю полую.
Изменение размера ВВ несет большое диагностическое значение и может говорить о различной патологии – цирроз, венозный тромбоз, патология селезенки и поджелудочной железы и др. Длина воротной вены печени в норме составляет примерно 6-8 см, а диаметр просвета – до полутора сантиметров.
Система воротной вены не существует изолированно от других сосудистых бассейнов. Природой предусмотрена возможность сброса «лишней» крови в другие вены, если произойдет нарушение гемодинамики в данном отделе. Понятно, что возможности такого сброса ограничены и не могут длиться бесконечно долго, но они позволяют хотя бы частично компенсировать состояние больного при тяжелых болезнях печеночной паренхимы или тромбозе самой вены, хотя подчас и становятся сами причиной опасных состояний (кровотечение).
Связь между портальной веной и другими венозными коллекторами организма осуществляется благодаря анастомозам, локализация которых хорошо известна хирургам, которые довольно часто сталкиваются с острыми кровотечениями из зон анастомозирования.
Анастомозы воротной и полых вен в здоровом теле не выражены, поскольку не несут на себе никакой нагрузки. При патологии, когда затрудняется поступление крови внутрь печени, происходит расширение воротной вены, давление в ней нарастает, и кровь вынуждена искать себе другие пути оттока, которыми становятся анастомозы.
Эти анастомозы называют портокавальными, то есть кровь, которая должна была направиться в ВВ, идет в полую вену посредством других сосудов, объединяющих оба бассейна кровотока.
К самым значимым анастомозам воротной вены относят:
- Соединение желудочных и пищеводных вен;
- Анастомозы между венами прямой кишки;
- Соустья вен передней стенки живота;
- Анастомозы между венами органов пищеварения с венами забрюшинного пространства.
В клинике наибольшее значение имеет анастомоз между желудочными и пищеводными сосудами. Если продвижение крови по ВВ нарушено, она расширена, нарастает портальная гипертензия, то кровь устремляется во впадающие сосуды – желудочные вены. Последние имеют систему коллатералей с пищеводными, куда и перенаправляется венозная кровь, не ушедшая в печень.
Поскольку возможности сброса крови в полую вену через пищеводные ограничены, то перегрузка их лишним объемом приводит к варикозному расширению с вероятностью кровотечения, зачастую – смертельно опасного. Продольно расположенные вены нижней и средней третей пищевода не имеют возможности спадаться, но подвержены риску травмирования при приеме пищи, рвотном рефлексе, рефлюксе из желудка. Кровотечение из варикозно измененных вен пищевода и начального отдела желудка – не редкость при циррозе печени.
От прямой кишки венозный отток происходит как в систему ВВ (верхняя треть), так и непосредственно в нижнюю полую, в обход печени. При увеличении давления в портальной системе неминуемо развивается застой в венах верхней части органа, откуда она сбрасывается посредством коллатералей в среднюю вену ректума. Клинически это выражается в варикозном расширении геморроидальных узлов – развивается геморрой.
Третьим местом соединения двух венозных бассейнов является брюшная стенка, где вены околопупочной области принимают на себя «излишки» крови и расширяются в направлении к периферии. Образно это явление именуют «головой медузы» из-за некоторого внешнего сходства с головой мифической Медузы Горгоны, имевшей вместо волос на голове извивающихся змей.
Анастомозы между венами забрюшинного пространства и ВВ не столь выражены, как описанные выше, проследить их по внешним признакам невозможно, к кровоточивости они не склонны.
Видео: лекция по венам большого круга кровообращения
Видео: основные сведения о воротной вене из конспекта
Патология портальной системы
Среди патологических состояний, в которых задействована система ВВ, встречаются:
- Тромбообразование (вне- и внутрипеченочное);
- Синдром портальной гипертензии (СПГ), связанный с патологией печени;
- Кавернозная трансформация;
- Гнойный воспалительный процесс.
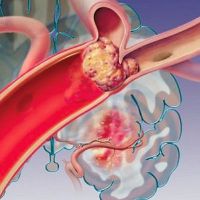
Тромбоз воротной вены
Тромбоз воротной вены (ТВВ) – это опасное состояние, при котором в ВВ появляются свертки крови, препятствующие ее движению в направлении печени. Эта патология сопровождается нарастанием давления в сосудах – портальная гипертензия.
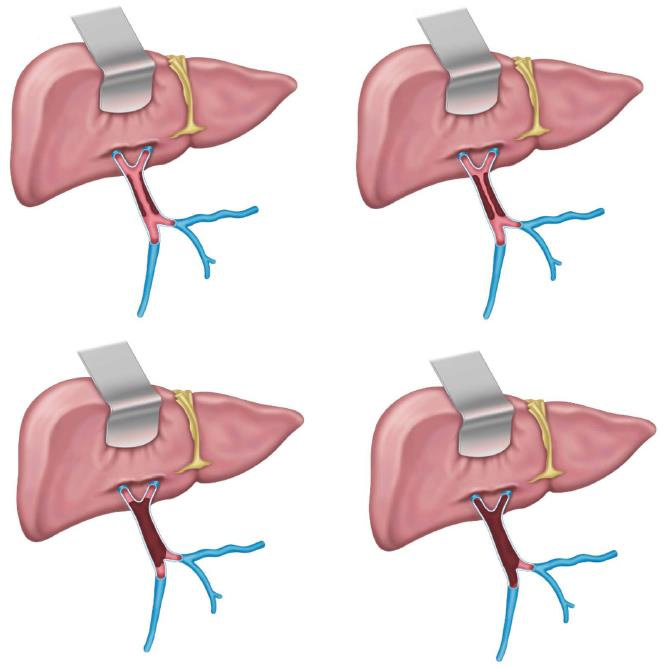
4 стадии тромбоза воротной вены
По статистике, у жителей развивающихся регионов СПГ сопровождается тромбообразованием в ВВ в трети случаев. У более чем половины больных, умерших от цирроза, тромботические сгустки могут быть обнаружены посмертно.
Причинами тромбоза считают:
- Цирроз печени;
- Злокачественные опухоли кишечника;
- Воспаление пупочной вены при катетеризации у младенцев;
- Воспалительные процессы в органах пищеварения – холецистит, панкреатит, язвы кишечника, колиты и др.;
- Травмы; хирургические вмешательства (шунтирование, удаление селезенки, желчного пузыря, пересадка печени);
- Нарушения свертываемости крови, в том числе, при некоторых неоплазиях (полицитемия, рак поджелудочной железы);
- Некоторые инфекции (туберкулез портальных лимфоузлов, цитомегаловирусное воспаление).
Среди очень редких причин ТВВ указывают беременность и длительное употребление оральных контрацептивных препаратов, особенно, если женщина перешагнула 35-40-летний рубеж.
Симптоматика ТВВ складывается из сильной боли в животе, тошноты, диспепсических расстройств, рвоты. Возможно повышение температуры тела, кровотечение из геморроидальных узлов.
Хронический прогрессирующий тромбоз, когда кровообращение по сосуду частично сохранено, будет сопровождаться нарастанием типичной картины СПГ – в животе скопится жидкость, увеличится селезенка, дав характерную тяжесть либо болезненность в левом подреберье, расширятся вены пищевода с высоким риском опасного кровотечения.
Основным способом диагностики ТВВ служит ультразвуковое исследование, при этом тромб в воротной вене выглядит как плотное (гиперэхогенное) образование, заполняющее и просвет самой вены, и ее ветви. Если УЗИ дополнить допплерометрией, то кровоток в зоне поражения будет отсутствовать. Характерным также считается кавернозное перерождение сосудов вследствие расширения вен мелкого калибра.
Небольшие тромбы портальной системы можно обнаружить посредством эндоскопического ультразвукового исследования, а КТ и МРТ дают возможность определить точные причины и найти вероятные осложнения тромбообразования.
Видео: неполный тромбоз воротной вены на УЗИ
Синдром портальной гипертензии
Портальная гипертензия – это увеличение давления в системе воротной вены, которое может сопутствовать местному тромбообразованию и тяжелой патологии внутренних органов, в первую очередь – печени.
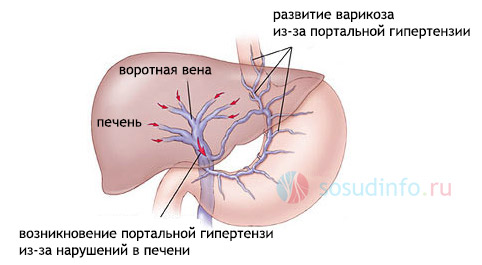
В норме давление в ВВ не больше десяти мм рт. ст, при превышении этого показателя на 2 единицы уже можно говорить о СПГ. В таких случаях постепенно включаются портокавальные анастомозы, и происходит варикозное расширение коллатеральный путей оттока.
Причинами СПГ являются:
- Цирроз печени;
- Синдром Бадда-Киари (тромбоз вен печени);
- Гепатиты;
- Тяжелые пороки сердца;
- Обменные нарушения – гемохроматоз, амилоидоз с необратимым поражением печеночной ткани;
- Тромбоз вены селезенки;
- Тромбоз воротной вены.
Клиническими признаками СПГ считают диспепсические нарушения, ощущение тяжести в правом подреберье, желтуху, падение массы тела, слабость. Классическими проявлениями повышенного давления в ВВ становятся спленомегалия, то есть увеличение селезенки, которая испытывает на себе венозный застой, поскольку кровь не способна покинуть селезеночную вену, а также асцит (жидкость в животе) и варикозное расширение вен нижнего сегмента пищевода (как следствие шунтирования венозной крови).
УЗИ брюшной полости при СПГ покажет увеличение объемов печени, селезенки, наличие жидкости. Ширину просвета сосудов и характер движения крови оценивают при УЗИ с допплером: ВВ увеличена в диаметре, просветы верхней брыжеечной и вены селезенки расширены.
Кавернозная трансформация
При СПГ, ТВВ, врожденных пороках формирования вен печени (сужение, частичное или полное отсутствие) в области ствола воротной вены нередко можно обнаружить так называемую каверному. Эта зона кавернозной трансформации представлена множеством небольших по диаметру переплетающихся сосудов, которые частично компенсируют недостаток кровообращения в портальной системе. Кавернозная трансформация имеет внешнее сходство с опухолевидным процессом, поэтому и называют ее каверномой.
Обнаружение каверномы у детей может быть косвенным признаком врожденных аномалий сосудистой системы печени, у взрослых она чаще говорит о развившейся портальной гипертензии на фоне цирроза, гепатита.
Воспалительные процессы
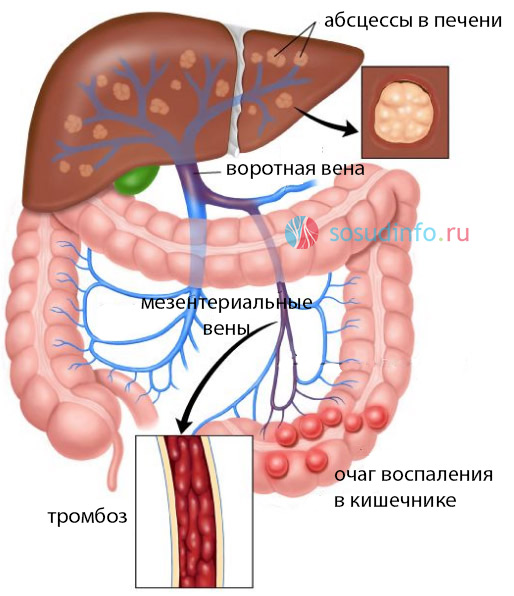
пример развития пилефлебита из-за дивертикул сигмовидной кишки
К числу редких поражений воротной вены вены относят острое гнойное воспаление – пилефлебит, имеющее отчетливую склонность «перерасти» в тромбоз. Главным виновником пилефлебита выступает острый аппендицит, а следствием заболевания – абсдедирование в печеночной ткани и гибель больного.
Симптоматика воспаления в ВВ крайне неспецифична, поэтому заподозрить этот процесс очень сложно. Еще недавно диагноз ставился в основном посмертно, но возможность применения МРТ несколько изменила качество диагностики в лучшую сторону, и пилефлебит может быть обнаружен при жизни.
К признакам пилефлебита можно отнести лихорадку, озноб, сильнейшую интоксикацию, боли в животе. Гнойное воспаление ВВ может вызвать увеличение давления в сосуде и, соответственно, кровотечения из пищеводных и желудочных вен. При занесении инфекции в паренхиму печени и развитии в ней гнойных полостей появится желтуха.
Лабораторные обследования при пилефлебите покажут наличие острого воспалительного процесса (повысится СОЭ, возрастут лейкоциты), но достоверно судить о наличии пилефлебита помогают УЗИ, допплерометрия, КТ и МРТ.
Диагностика патологии воротной вены
Основным методом диагностики изменений воротной вены является УЗИ, достоинствами которого можно считать безопасность, дешевизну и высокую доступность для широкого круга лиц. Исследование безболезненно, не занимает много времени, может применяться детям, беременным женщинам и людям преклонного возраста.
Современным дополнением к рутинному УЗИ считается допплерометрия, позволяющая оценить скорость и направление тока крови. ВВ на УЗИ просматривается в воротах печени, где она раздваивается на горизонтально расположенные правую и левую ветви. Так крови при допплерометрии направлен в сторону печени. Нормой на УЗИ считается диаметр сосуда в пределах 13 мм.
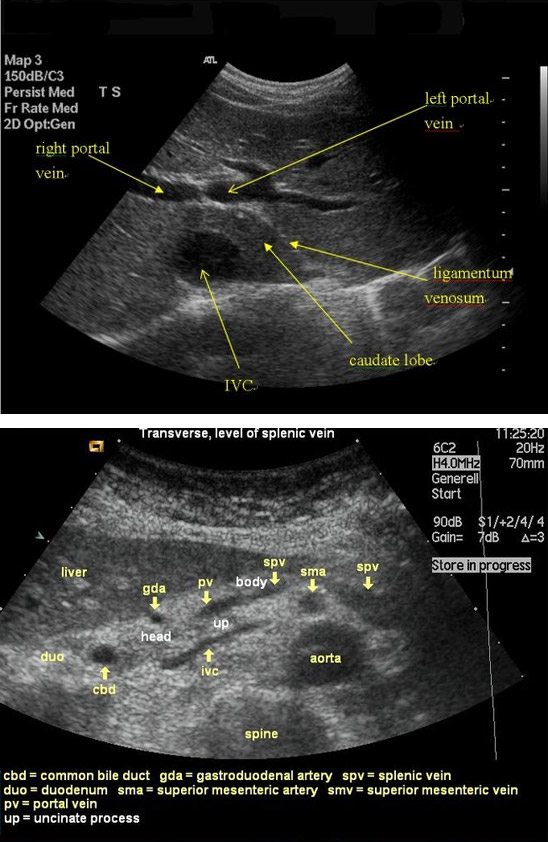
При тромбообразовании в вене будет обнаружено гиперэхогенное содержимое, неоднородное, заполняющее часть диаметра сосуда или полностью весь просвет, приводя к тотальному прекращению движения крови. Цветное допплеровское картирование покажет отсутствие кровотока при полной обструкции тромбом или пристеночный его характер около кровяного свертка.
При СПГ на УЗИ врач обнаружит расширение просветов сосудов, увеличение объема печени, скопление жидкости в полости живота, уменьшение скорости кровотока на цветном допплере. Косвенным признаком СПГ будет наличие кавернозных изменений, которые могут быть подтверждены посредством допплерометрии.
Помимо УЗИ, для диагностики патологии воротной вены применяют КТ с контрастированием. Достоинствами МРТ можно считать возможность определения причин изменений в портальной системе, осмотра паренхимы печени, лимфоузлов и других рядом расположенных образований. Недостаток – дороговизна и малая доступность, особенно, в небольших населенных пунктах.
Ангиография – один из самых точных методов диагностики портального тромбоза. При портальной гипертензии обследование обязательно включает ФГДС для оценки состояния портокавальных анастомозов в пищеводе, эзофагоскопию, возможно рентгеноконтрастное исследование пищевода и желудка.
Данные инструментальных методов обследований дополняются анализами крови, в которых обнаруживаются отклонения от нормы (лейкоцитоз, увеличение печеночных ферментов, билирубина и т. д.), и жалобами больного, после чего врач может поставить точный диагноз поражение портальной системы.