Сколько живут после обширного инфаркта миокарда: статистика и прогнозы
Инфаркт миокарда является терминальной стадией развития ишемической болезни сердца. Это острое состояние, которое характеризуется выраженным нарушением проходимости одной из коронарных артерий, что приводит к гипоксии соответствующего участка сердца и его последующей гибели. В зависимости от объема поражения и гемодинамики зависит продолжительность жизни после инфаркта.
На прогноз влияют и другие факторы – врожденная предрасположенность к сердечно сосудистым заболеваниям, наличие сопутствующей патологии, уже перенесенные инфаркты или инсульты. Поэтому подход к лечению и реабилитации должен быть строго индивидуальным. Даже своевременное и успешное лечение инфаркта в острую фазу не может полностью обезопасить пациента от повторных приступов, так как основные факторы риска остаются. От долгосрочной терапии зависит, сколько сможет прожить пациент в дальнейшем.
Содержание
Причины возникновения инфаркта
Инфаркт является следствием острой недостаточности кровообращения в сосудах сердца. Это может быть следствием следующих причин:
- Атеросклеротическое поражение сосудов с последующим тромбообразованием.
- Обструкция сосуда при жировой эмболии или коагулопатии.
- Выраженный коронароспазм.
- Недостаточность общего кровотока, шоковое состояние.
- Тяжелая анемия.
- Общая гипоксия.
Важно! Нужно отметить, что наиболее часто имеет место именно инфаркт вследствие атеросклероза и тромбоза коронарных сосудов, другие формы данной патологии встречаются гораздо реже.
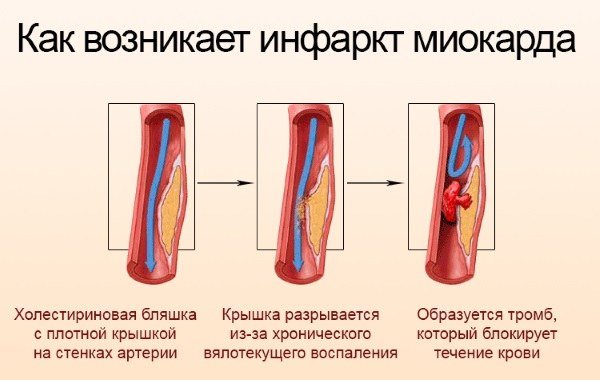
Атеросклеротическое поражение артерий является хроническим заболеванием сердечно-сосудистой системы человека, которое возникает из-за накапливающихся со временем нарушений обмена жиров. При этом в течение нескольких лет постепенно нарушается функционирование эндотелия – внутренней оболочки сосудов. В сочетании с увеличением количества циркулирующих в крови липопротеинов это приводит к формированию липидных пятен.

Это провоцирует миграцию лейкоцитов и дальнейшую липидную инфильтрацию, что приводит к формированию атеросклеротических бляшек, частично перекрывающих просвет сосуда. Если данный процесс происходит в коронарных сосудах, то это приводит к нарушению кровоснабжения сердца. Бляшки являются благоприятным местом для формирования тромбов, которые в дальнейшем могут отрываться и, двигаясь с током крови, полностью закупоривать более узкие участки сосуда, вызывая инфаркт.
Анализ факторов риска
Поскольку важнейшим этапом в появлении ишемической болезни сердца является атеросклероз, факторы, способствующие его прогрессированию, также увеличивают риск развития инфаркта миокарда. Единственной причины атеросклероза не существует, но были определены факторы внешней среды и особенности организма, которые могут его провоцировать. На вероятность появления и скорость прогрессирования атеросклероза влияют многие факторы:
- Употребление большого количества жиров животного происхождения, гиперлипопротеинемия.
- Гипертоническая болезнь.
- Ожирение, метаболический синдром.
- Нарушенная толерантность к глюкозе, сахарный диабет.
- Нервное и эмоциональное перенапряжение, неврозы.
- Гиподинамия.
- Патологии щитовидной железы.
- Период постменопаузы у женщин.

Обратите внимание! Жиры растительного происхождения относятся к классу полиненасыщенных, поэтому не являются атерогенными.
Методика оценки риска сердечно-сосудистых событий
Согласно данным статистики, патология сердечно-сосудистой системы занимает ведущее место среди всех причин смертности, поэтому проблема профилактики и лечения таких заболеваний крайне актуальна.
Для более точного определения вероятности развития осложнений ишемической болезни были разработаны специальные формулы и таблицы.
Они позволяют определить вероятность смерти от подобных причин в течение определенного количества времени в зависимости от наличия или отсутствия определенных факторов риска.
В группу высокого риска попадают люди, которые имеют в анамнезе следующие болезни:
- Ранее перенесенный инфаркт миокарда.
- Нестабильная прогрессирующая стенокардия или стенокардия напряжения.
- Ишемический инсульт или ранее перенесенная транзиторная ишемическая атака.
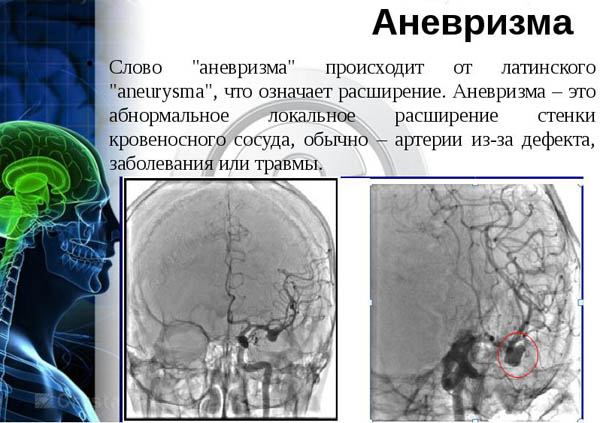
- Аневризма брюшных отделов аорты.
- Сахарный диабет.
- Имеет место стеноз сонных артерий более чем на 50%.
- Пациент жалуется на перемежающую хромоту или другие признаки выраженного периферического атеросклероза.
Это интересно! Данные патологии считаются эквивалентными ишемической болезни в процессе оценки рисков.
Также для определения риска учитывается возраст и пол пациента, его вес, наличие или отсутствие вредных привычек, в частности, курения и употребления спиртных напитков. На основе полученных результатов врачи определяют тактику ведения пациента и оптимальную схему лечения. Пациенты с более высоким риском требуют активного лечения, в том числе и хирургических вмешательств с целью восстановления проходимости коронарных сосудов.
Обратите внимание! У мужчин риск инфаркта заметно выше. Однако, после менопаузы у женщин также повышается вероятность нежелательных сердечно-сосудистых событий.
Не медикаментозные методы воздействия
Таким образом, риск появления ишемической болезни сердца и, как следствие, инфарктов, во многом зависит от того способа жизни, который ведет пациент. Установлено, что даже модификация образа жизни положительно влияет на предполагаемую продолжительность жизни больных. Поэтому отказ от курения и спиртных напитков, переход на правильное питание и регулярные нормированные физические нагрузки (ходьба, езда на велосипеде, утренняя зарядка) рекомендуются всем пациентам, имеющим сердечно-сосудистый риск. Однако, нужно учитывать функциональное состояние больных и их переносимость физических нагрузок.
Ведь после обширного инфаркта может развиться выраженная сердечная недостаточность, что приведет к значительному снижению возможной двигательной активности и даже инвалидизации больного. Таким пациентам нужно избегать нагрузок.

Это интересно! На ранних этапах восстановления пациентам не рекомендуется летать на самолете, так как это может спровоцировать ухудшение их состояния.
Терапевтическая тактика у больных с инфарктом
После того как в стационаре достигается стабилизация состояния, и врачи убеждаются в том, что основные риски острого периода остались позади, пациента готовят к выписке и дальнейшему амбулаторному лечению. Ему рекомендуется постоянно принимать определенный перечень препаратов. В их число входят блокаторы β-адренорецепторов, ингибиторы ангиотензипревращающего фермента и антиагреганты. В зависимости от наличия сопутствующих болезней, например – аритмии или ревматической болезни сердца, могут назначаться и дополнительные лекарства.
Данная схема позволяет нормализовать уровень артериального давления и замедлить процессы ремоделирования в миокарде, которые приводят к прогрессированию сердечной недостаточности. Антиагреганты улучшают реологические параметры крови и предотвращают формирование новых тромбов, тем самым уменьшая риск возникновения повторного инфаркта или инсультов. Статины позволяют уменьшить количество атерогенных липидов в крови, тем самым замедлив или остановив прогрессирование атеросклероза.
Инфаркт сердечной мышцы — это тяжелое заболевание, являющееся одной из основных причин смертности. И даже в благоприятных случаях пациента ждет сложная реабилитация и последствия, уходящие далеко вперед. Люди, перенесшие инфаркт, относятся к группе высокого риска сердечно-сосудистых событий, поэтому им показан пожизненный прием определенных препаратов. С их помощью удается нормализовать основные показатели крови и сердечной функции.
Однако, кроме приема медикаментов больным также следует пересмотреть свои привычки и образ жизни. Это способствует серьезному улучшению прогноза относительно ишемической болезни сердца и вероятности повторных инфарктов. Кроме того, здоровый способ жизни помогает сердцу быстрее восстанавливаться. Поэтому после инфаркта нельзя отчаиваться. Людям следует, наоборот, серьезно пересмотреть отношение к собственному здоровью, а не спрашивать, сколько живут после инфаркта, предполагая негативный ответ.