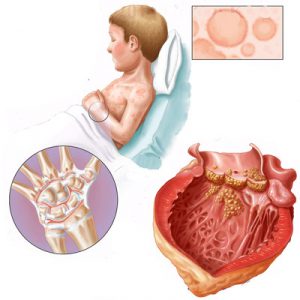
Острая ревматическая лихорадка (ОРЛ): развитие, диагностика, лечение
Острая ревматическая лихорадка представляет собой иммунное воспалительное поражение соединительной ткани, развивающееся у предрасположенных лиц после перенесенной стрептококковой инфекции в виде ангины или фарингита. Ранее в употреблении был распространен термин «ревматизм», однако от него отказались, поскольку это понятие не отражает сути заболевания и часто употребляется не совсем верно, точнее, обыватель термин «ревматизм» применяет в связи со многими суставными заболеваниями.
При ревматической лихорадке в патологический процесс вовлекаются сердце, суставы, кожные покровы, нервная система, что отражает системное действие микробных токсинов и перекрестной иммунной реакции. Наибольшую опасность представляет кардиальная форма, способная привести к стойкому нарушению структуры сердечного клапана в виде порока с хронической сердечной недостаточностью.
Острая ревматическая лихорадка распространена повсеместно, равно как и стрептококковая инфекция, поэтому заболевание не имеет четких географических зон. Заболеваемость выше в регионах с низким уровнем жизни и малой доступностью медицинской помощи, причем, страдают в основном дети и подростки.
У большинства понятие ревматизма и ревматической лихорадки ассоциируется с суставным синдромом. Заболевание действительно поражает суставы, однако это далеко не самое страшное проявление патологии. Как образно выражаются специалисты, ревматизм «лижет суставы, а кусает сердце». Полиартрит обычно носит временный и обратимый характер, а сердце после атаки инфекции может остаться с клапанным пороком — необратимым структурным изменением с тяжелыми последствиями.
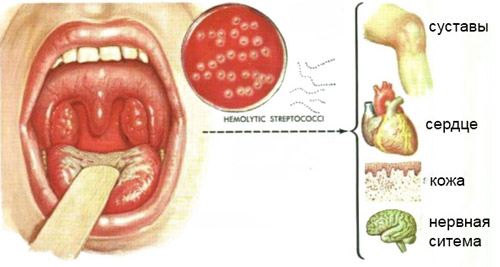
органы, которые поражаются вследствие ревматической лихорадки
Среди пациентов с ревматической лихорадкой преобладают лица женского пола, обычно болеют подростки, в то время как дошколята и взрослые практически не подвержены патологии. Заболевание проявляет склонность к рецидивирующему течению, а сформированные пороки ревматического генеза составляют до 80% всех приобретенных пороков сердца.
Смертность от сердечных пороков после ревматических атак опережает таковую от другой сердечной патологии (ишемическая болезнь, гипертония) у взрослых людей молодого возраста. Тяжелый порок служит причиной инвалидности и ограничения активной жизнедеятельности в наиболее плодотворном во всех отношениях возрасте — 30-40 лет.
Сегодня стрептококковая инфекция и ее осложнения успешно лечатся антибиотиками, и часто удается избежать поражений сердца, но главное — вовремя заподозрить неладное, назначить необходимые обследования и незамедлительно приступить к терапии.
Содержание
Почему возникает острая ревматическая лихорадка?
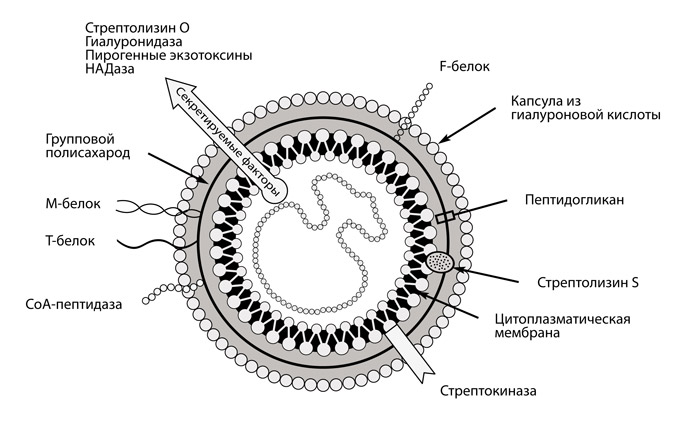
Этиология ревматизма давно известна. Главной причиной ревматической лихорадки считают бета-гемолитический стрептококк группы А, вызывающий частые и рецидивирующие ангины, фарингиты, хронический тонзиллит, отит, скарлатину.
Помимо главного действующего микроорганизма, выделен ряд предрасполагающих к заболеванию и факторов риска:
- Низкий иммунитет;
- Переохлаждение;
- Пребывание в больших коллективах (школа, например);
- Плохие социально-бытовые условия, неудовлетворительное питание;
- Наследственная предрасположенность к аномальным иммунным реакциям, носительство определенных генов системы HLA;
- Подростковый возраст;
- Патология соединительной ткани или диагностированный ревматизм у близких кровных родственников;
- Женский пол;
- Частые бактериальные инфекции верхних дыхательных путей и лимфоидного глоточного кольца.
Стрептококк распространен повсеместно, и большинство из нас уже сформировали к нему стойкий иммунитет еще в детстве. Однако примерно 3% людей не способны адекватно ответить на инфекцию, и при повторном попадании микроба в организм происходит сложная аутоиммунная реакция, влекущая поражение собственных тканей.
В основе патогенеза ревматической лихорадки лежит иммунокомплексное воспаление и аутоагрессия в ответ на токсины микроба. При внедрении в ткани и размножении стрептококк выделяет токсические продукты — стрептолизин, гиалуронидазу и другие ферменты, на которые синтезируются антитела — специфические белки, призванные обезвредить и удалить токсины.
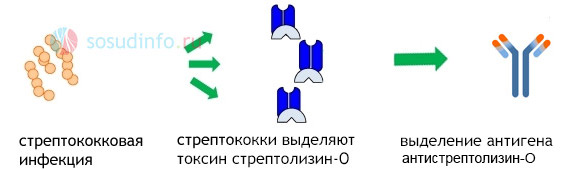
Соединение микробных белков и антител приводит к активации системы комплемента, образованию иммунных комплексов, которые циркулируют в кровотоке и распространяются по всему организму, задерживаясь в различных тканях, и прежде всего — сосудах и сердце.
Осевшие в микроциркуляторном русле иммунные комплексы вызывают вторичную воспалительную реакцию, а также провоцируют действие антител на собственные антигены организма из-за сходства последних со стрептококковыми (перекрестное реагирование).
Стрептококковые белки обладают сильным токсическим действием на сердце, что еще больше усугубляет воспалительный процесс в его структурах. Разрушительное действие ферментов запускает дистрофический и некротический процесс, а образованные продукты распада становятся благоприятной средой для дальнейшей аутоиммунной реакции.
Повторное попадание микроба, переохлаждение, стрессы способствуют закреплению патологического иммунного ответа, рецидивам острой ревматической лихорадки и стойким и необратимым анатомическим изменениям в тканях.
В соединительной ткани при острой ревматической лихорадке происходят последовательные стадии дистрофического процесса:
 Мукоидное набухание — частичное разволокнение коллагеновых пучков, отек, повышение сосудистой проницаемости (обратимая фаза дистрофии);
Мукоидное набухание — частичное разволокнение коллагеновых пучков, отек, повышение сосудистой проницаемости (обратимая фаза дистрофии);- Фибриноидное набухание и некроз — более глубокое «раскручивание» коллагена до полного распада белковых волокон с некрозом, происходящее в основном веществе соединительной ткани и стенках сосудов;
- Гранулематозные реакции — вокруг очагов фибриноидного некроза скапливаются макрофаги, которые частично поглощают разрушенные волокна, формируя при этом специфические узелки — гранулемы;
- Склероз — заключительная стадия иммунного воспаления, при которой участки некроза и гранулем замещаются рубцовой тканью.
Описанные реакции могут происходить в околосуставных мягких тканях, сердечной мышце, клапанах, нервной системе. Склероз — главный механизм необратимости ревматического воспаления, приводящий к стойким порокам сердца, предотвратить которые можно лишь в том случае, если воспаление будет купировано в стадии мукоидного набухания.
Весь процесс от начала дезорганизации и до полного рубцевания гранулем занимает примерно полгода. Повторная ревматическая лихорадка вызывает описанные изменения в уже измененных рубцами тканях. В клапанах сердца некроз и рубцевание вызывают сращение створок между собой, их укорочение, деформацию, уплотнение и нарушение подвижности.
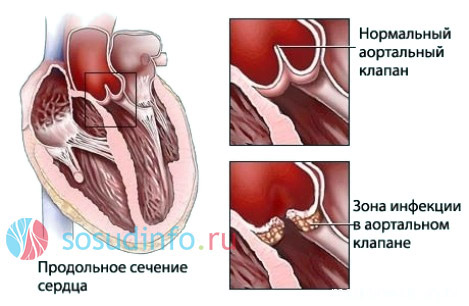
клапанные пороки — следствие ревматизма
Если створки клапана срастутся и сузят отверстие, то речь пойдет о стенозе клапана, в противном случае говорят о недостаточности, когда закрытие клапана происходит не полностью. В ряде случаев на одном и том же клапане присутствуют признаки и стеноза, и недостаточности. Возможно поражение как одного, так и нескольких клапанов одновременно.
Разновидности ревматической лихорадки
В основе классификации острой ревматической лихорадки лежат характер течения патологии, преимущественная локализации дистрофически-некротических изменений, степень активности воспаления, наличие осложнений.
В зависимости от поведения инфекции выделяют активную фазу заболевания, при которой нарастает иммунное воспаление и прогрессирует дистрофия и некроз, и неактивную, когда указанные процессы временно затихают.
В зависимости от лабораторных изменений и симптоматики активность ревматической лихорадки может быть минимальной, умеренной или высокой. В неактивную стадию заболевания клиника отсутствует, а показатели биохимического исследования крови в пределах нормы.
По характеру течения ревматической лихорадки выделяют:
- Острую форму — проявляется внезапно, симптоматика выражена, вовлечены многие органы, активность высока, но лечение приводит к быстрому и положительному результату;
- Подострый вариант характеризуется атакой до полугода, умеренно выраженными симптомами и активностью процесса, однако и результативность лечения ниже;
- Затяжная ревматическая лихорадка длится дольше полугода, медленно прогрессирует, проявления, как правило, со стороны одного органа;
- Латентное течение не предполагает явных клинико-лабораторных изменений, при этом порок клапана выявляется постфактум;
- Непрерывно рецидивирующая форма течения заболевания сопровождается волнообразной сменой острых проявлений и частичных улучшений, многообразием локализации воспаления, прогрессирующим поражением внутренних органов.
С точки зрения анатомических особенностей острой ревматической лихорадки различают:
- Кардио-васкулярную форму — поражаются сердце и сосуды (ревмокардит, панкардит, васкулит и др.);
- Полиартритическую — вовлечены крупные суставы, но поражение их кратковременное и обратимое;
- Нодозную форму с образованием подкожных воспалительных узлов;
- Церебральную — чаще у детей в виде хореи вследствие поражения нервной системы.
Проявления острой ревматической лихорадки
Симптомы ревматической лихорадки чрезвычайно вариабельны и определяются остротой воспаления и его распространенностью в органах и тканях. Классический вариант заболевания напрямую связан с недавно перенесенной стрептококковой инфекцией, а признаки ревматического процесса проявляются спустя пару недель после ангины.

Начало, как правило, острое, сопровождается увеличением температуры до 39 градусов, сильной слабостью, усталостью, головной болью, избыточным потоотделением. Одним из первых симптомов часто становится боль в суставах, отражающая ревматический полиартрит.
Пациент жалуется на болезненность при ходьбе, движениях в колене, локте, голеностопе, плечевых суставах, при этом боль чаще выражена умеренно, возникает то в одних, то в других суставах, симметрично и множественно. Внешне пораженные суставы несколько увеличены за счет отека, характерна краснота и увеличение температуры кожи.
Полиартрит на фоне острой ревматической лихорадки обратим и благоприятен по течению, быстро исчезает, не оставляя после себя и следа в виде деформации или ограничения движений, хотя некоторый дискомфорт может сохраняться довольно долго.
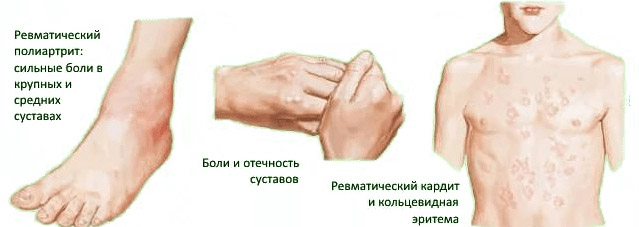
симптомы острой ревматической лихорадки у детей
Через несколько недель после артрита проявляются признаки поражения сердца — кардит:
- Болезненность в области сердца;
- Ощущение замирания, учащения сердцебиений, перебоев, дискомфорт в связи с этим в грудной клетке;
- Одышка.
Нарастание ревмокардита сопровождается слабостью, быстрой утомляемостью, возможна небольшая лихорадка и астенический синдром с раздражительностью или снижением эмоционального фона.
Ревматическое поражение сердца может проявляться во всех его слоях одновременно либо затрагивает лишь одну из оболочек. Воспаление в эндокарде именуют эндокардитом, а клапанная локализация — главная причина последующего порока.
Мышца сердца воспаляется во всех случаях. Это может быть диффузный воспалительный экссудативный процесс либо образование гранулем (узелков) очагово или по всей толще мышцы. Миокардит часто сочетается с эндокардитом. Поражение наружного слоя сердца сопровождается выходом клеток воспаления и белка фибрина на его поверхность (фибринозный перикардит).
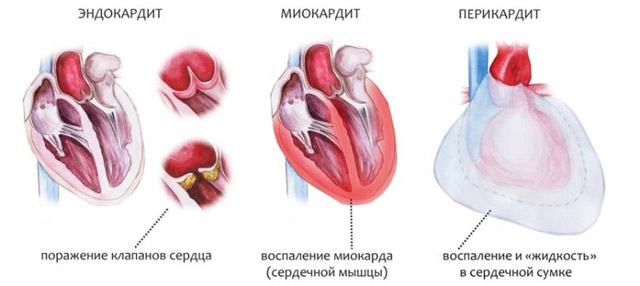
Воспаление миокарда в числе симптомов имеет:
- Одышку;
- Перебои в ритме сердца, сердцебиения, тахикардию;
- Кардиалгии;
- Сильную утомляемость;
- Приступы кашля при физических нагрузках.
При нарастании недостаточности кровообращения возможен отек легких, требующий срочной медицинской помощи. По мере стихания воспаления в мышце сердца развивается диффузный кардиосклероз, влекущий хроническую сердечную недостаточность в дальнейшем.
Ревматический клапанный порок чаще локализуется на митральном клапане, реже поражается трехстворчатый и аортальный клапаны. Симптомы в острой фазе складываются из одышки, слабости, лихорадки, перебоев в сердце и боли. Сформированный порок ведет к неуклонно нарастающей недостаточности кровообращения:
- Отечность мягких тканей, сначала ног, затем отеки поднимаются все выше;
- Синюшность кожи;
- Сильная одышка, особенно, в лежачем положении, сухой кашель;
- Скопление жидкости в животе, грудных и перикардиальной полостях;
- Аритмии;
- Низкая устойчивость к физическим нагрузкам, слабость.

Основной симптом перикардита при острой ревматической лихорадке — сильная боль за грудиной, связанная с трением друг о друга воспаленных перикардиальных листков. При рассасывании воспалительного выпота боль стихает, а серозные листки срастаются спаечным процессом, в исходе которого — хроническая сердечная недостаточность.
У детей возможно поражение не только суставов и сердца, но и головного мозга — так называемая ревматическая хорея. Она проявляется непроизвольными сокращениями некоторых мышечных волокон, нарушением речи и письма, мышечной дистонией, слабостью, раздражительностью, плаксивостью, беспокойством.
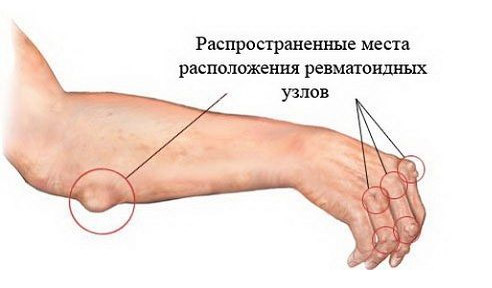
Нодозная форма и кожные изменения в виде кольцевидной эритемы встречаются относительно редко, при этом розоватая сыпь может быть обнаружена на коже тела, конечностях, а подкожные узлы прощупываются около крупных суставов в виде безболезненных округлых образований до 2 см в диаметре.
Тяжелое течение ревматической лихорадки может сопровождаться генерализованной иммунной воспалительной реакцией с вовлечением почек, легких, органов живота, что в настоящее время встречается очень редко. Характерны пневмония или плевриты, воспаление паренхимы почек, боли в животе, рвота.
Острая ревматическая лихорадка может давать опасные осложнения:
- Острая сердечная недостаточность, тяжелая аритмия в фазе активной атаки;
- Хроническая недостаточность кровообращения вследствие структурных изменений клапанов, постмиокардитического кардиосклероза, заканчивающаяся гибелью больного;
- Тромбоэмболии с некрозами в других органах (мозг, почки, сетчатка и т. д.) при активном воспалении на клапанах левой половины сердца, что тоже может послужить причиной смерти пациента.
Подходы к диагностике и лечению ревматизма
Клинические рекомендации касательно диагностики острой ревматической лихорадки требуют адекватной оценки симптомов, лабораторных изменений, данных о перенесенных недавно бактериальных инфекциях, семейном анамнезе.
Критериями для постановки диагноза служат такие проявления как артрит, поражение сердца, хорея, подкожные узлы и сыпь (большие диагностические признаки). Малыми признаками считаются отдельные симптомы (боли в суставах, повышение температуры), специфические лабораторные изменения и данные инструментального обследования.
Лабораторная диагностика ревматической лихорадки основывается на определении:
- СОЭ (повышена);
- лейкоцитов (увеличены со сдвигом в сторону молодых форм);
- С-реактивного протеина (в норме не определяется);
- антистрептококковых антител в повышенном количестве;
- микроба путем бактериологического посева содержимого миндалин.
Характерны изменения на ЭКГ: увеличение длительности интервала PQ, нарушения ритма и др. Дополнительно проводится УЗИ сердца, показывающее наличие порока, миокардита, воспаления перикарда.
Терапия острой ревматической лихорадки зависит от стадии процесса, его активности, тяжести симптоматики. В период атаки необходима госпитализация в ревматологическое отделение или кардиологию. Первые 2-3 недели показан постельный режим, который расширяется по мере стойкого улучшения. Длительность госпитализации может составить до полутора месяцев.
Назначаются:
 Десенсибилизирующие средства — фенкарол, кларитин, парлазин;
Десенсибилизирующие средства — фенкарол, кларитин, парлазин;- Противовоспалительная терапия — диклофенак, ибупрофен, индометацин;
- Глюкокортикостероиды — преднизолон, дексаметазон;
- Иммуносупрессивная терапия — хлорохин, азатиоприн;
- Аантибактериальная терапия — препараты группы пенициллинов (при доказанном наличии инфекции).
Антибиотики, которыми лечится острая ревматическая лихорадка, — это бензилпенициллин, азитромицин, клиндамицин, кларитромицин, рокситромицин. При непереносимости пенициллинового ряда применяют макролиды и линкозамиды.
При сформированном пороке и сердечной недостаточности лечение аналогично таковому для этих осложнений: диуретики, бета-адреноблокаторы, сердечные гликозиды, антиаритмические средства, ингибиторы АПФ и т. д.
После стационарного лечения пациенты наблюдаются у кардиолога или ревматолога по месту жительства, регулярно сдают анализы, проходят ЭКГ. Показано санаторно-курортное лечение в специализированных санаториях, прием поливитаминов, диета с достаточным количеством белка, но ограничением поваренной соли.
Острая ревматическая лихорадка относится к разряду тех заболеваний, которые вполне можно предупредить путем соответствующих профилактических мероприятий. Первичная профилактика включает своевременный поиск и ликвидацию очагов стрептококковой инфекции, укрепление иммунитета, закаливание, здоровое питание.
Вторичная профилактика проводится введением бициллина тем пациентам, которые уже столкнулись с атакой ревматизма:
- На протяжении пяти лет всем пациентам (без кардита);
- До 25-летия или 10 лет в случае атаки с кардитом, но без порока;
- Пожизненно при ревматизме с пороком сердца.
Текущая профилактика антибиотиком и противовоспалительными препаратами показана при острых присоединившихся инфекциях на фоне ревматизма.
Прогноз при острой ревматической лихорадке в случае своевременной диагностики и раннего начала лечения благоприятный. Если заболевание было запущено, развился порок, он становится сомнительным, а в случае хронической недостаточности кровообращения — неблагоприятным.
Видео: лекции об острой ревматической лихорадке