Дилатационная кардиомиопатия, ДКМП: развитие, лечение и прогноз
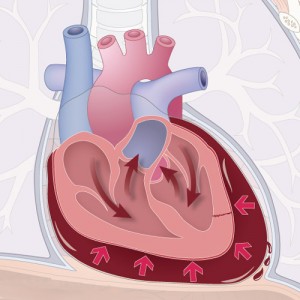
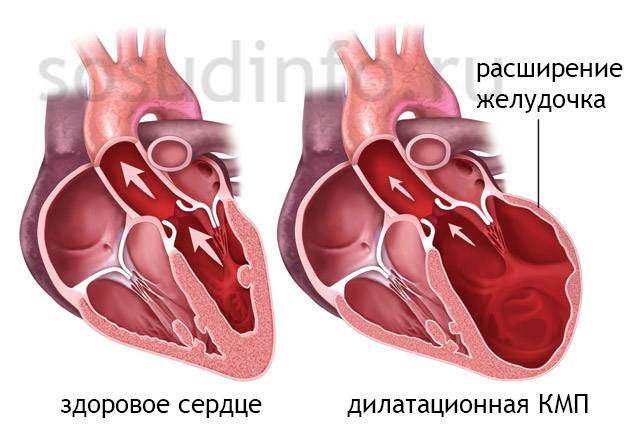
Дилатационная кардиомиопатия (КМП) – это один из вариантов нарушения архитектоники сердца, характеризующийся резким или умеренным расширением сердечных камер (предсердий, желудочков) в связи с перерастяжением и истончением миокарда. Кроме дилатационной, выделяют еще гипертрофический и рестриктивный варианты кардиомиопатии. Во втором случае сердечная мышца, наоборот, утолщается и гипертрофируется, что также неблагоприятно влияет на функции сердца в целом. В третьем случае миокард не способен полноценно сокращаться и расслабляться вследствие патологии сердечной сорочки (перикарда), который «мешает» адекватной диастоле (расслаблению) сердца.
Вообще, к группе кардиомиопатий, как таковых, относятся не только три перечисленных варианта, которые больше отображают патофизиологические процессы в миокарде, но еще и несколько подтипов кардиомиопатий в зависимости от провоцирующих факторов. В соответствии с последней классификацией, принятой ВОЗ, выделяют первичные и вторичные кардиомиопатии. К первичной кардиомиопатии относится врожденный вариант, который включает гипертрофическую КМП, некомпактный миокард левого желудочка и аритмогенную дисплазию миокарда. При этом к первичной относятся и приобретенные формы, в частности, дилатационная и рестриктивная КМП, стресс-индуцированная КМП, КМП беременных (перипартальная КМП), а также КМП у детей, которые рождены от матерей, страдающих инсулинозависимым сахарным диабетом 1 типа.
Врачами данная нозология согласно МКБ 10 кодируется как i42.0, хотя в клинической практике чаще используется код i50.0, обозначающий застойную сердечную недостаточность.
Содержание
- 1 Видео: дилатационная кардиомиопатия — медицинская анимация
- 2 Причины дилатационной кардиомиопатии
- 3 Симптомы дилатационной КМП
- 4 Диагноз и дифференциальный диагноз
- 5 Критерии диагностики по ЭхоКс
- 6 Принципы терапии дилатационной кардиомиопатии
- 7 Возможные осложнения
- 8 Первая помощь при кризисных ситуациях
- 9 Прогноз
- 10 Видео: дилатационная кардиомиопатия в программе «О самом главном»
- 11 Видео: лекции о дилатационной кардиомиопатии
Видео: дилатационная кардиомиопатия — медицинская анимация
Причины дилатационной кардиомиопатии
По сути, дилатационная КМП почти всегда является исходом патологических процессов в миокарде, и только лишь в 25% всех случаев дилатационной КМП не удается установить истинную причину, и тогда она считается идиопатической.
Самой частой причиной данного заболевания является хронический алкоголизм. Поэтому зачастую КМП у алкоголиков называют также алкогольной кардиомиопатией. При этом следует отметить не только прямое токсическое воздействие алкоголя и его метаболитов (ацетальдегида) на уязвимый миокард, но и недостаток многих аминокислот и витаминов в организме алкоголика, в частности, тиамина и фолиевой кислоты.
На втором месте среди причин КМП стоит воспалительный процесс в сердечной мышце, называемый миокардитом. Миокардит может быть обусловлен вирусами (Коксаки, краснуха, оспа, грипп), бактериями (стрептококки, пневмококки) и паразитами (токсоплазмы, риккетсии).
Оставшиеся случаи дилатационной КМП обусловлены аутоиммунными и системными процессами в организме (системная красная волчанка, ревматоидный артрит, склеродермия и др).
Отдельно следует выделить ишемическую дилатационную КМП. Это тот вариант, когда систолическая дисфункция у пациента с ишемической болезнью сердца возникает не потому, что он перенес инфаркт миокарда, а потому, что формируется дилатация полостей сердца вследствие постоянной гипоксии миокарда. Иными словами, не следует путать постинфарктный кардиосклероз и ишемическую КМП без инфаркта миокарда.
Опять же, особняком стоит и дилатационная кардиомиопатия беременных (перипартальная КМП). Эта патология встречается у женщин в первые 3-6 месяцев после родов, и в 50% случаев способна исчезать самостоятельно. У другой половины пациенток ярко выраженные симптомы требую пристального наблюдения кардиолога и своевременного лечения.
Симптомы дилатационной КМП
Клиническая картина данной патологии мало чем отличается от проявлений хронической сердечной недостаточности. Обычно у пациента исподволь начинаются, а затем становятся все более выраженными такие симптомы, как отеки нижних конечностей, одышка в покое или во время физической активности, боли в области сердца и ощущение перебоев в грудной клетке. Это обусловлено тем, что при дилатационной КМП происходит застой крови во внутренних органах, в том числе в печени и в легких.
По мере прогрессирования сердечной недостаточности у пациента увеличивается живот вследствие повышенного кровенаполнения печени и скопления жидкости в брюшной полости (асцита), а также возникает одышка в покое, усиливающаяся в положении лежа, и способствующая снижению переносимости минимальной бытовой активности.

Часто возникают эпизоды сердечной астмы и приступы отека легких. Оба эти клинических синдрома объединены понятием острой левожелудочковой недостаточности. Сердечная астма предшествует истинному отеку и проявляется приступообразным сухим кашлем, возникающим, как правило, в ночное время вследствие горизонтального положения тела (из-за скопления жидкости в легких под действием элементарной силы тяжести). Пациент с сердечной астмой принимает положение ортопноэ – сидя, с упором на вытянутые руки, а любая попытка принять горизонтальное положение приводит к усилению кашля. Обычно таких пациентов доставляют в стационар бригадой скорой помощи в положении сидя или полусидя, с ингаляционной подачей кислорода через маску. При неоказании помощи сердечная астма прогрессирует до отека легких. При этом у пациента появляется хрипящее, клокочущее дыхание, а на губах видна пенистая розовая мокрота. Если вовремя не обратиться за медицинской помощью, пациент погибнет.
На поздних стадиях жидкость скапливается не только по всей коже (анасарка), но и во всех внутренних органах и полостях тела. На вскрытии труп больного, погибшего вследствие тяжелой сердечной недостаточности, имеет характерные признаки – легкие пониженной воздушности из-за скопления жидкости, а после иссечения плевры и брюшины из грудной и брюшной полостей изливается значительное количество жидкости (гидроторакс, асцит).
Диагноз и дифференциальный диагноз
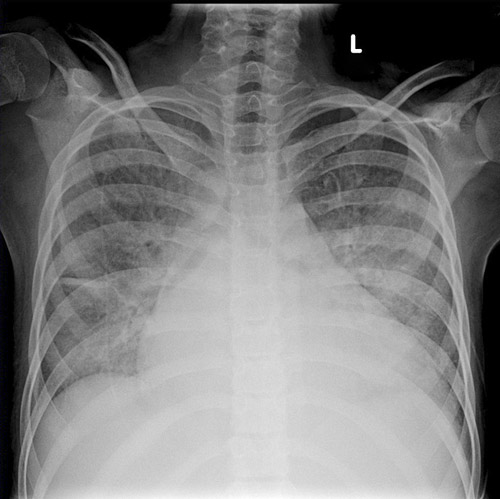
ДКМП на рентгенограмме
Для диагноза дилатационной КМП используются те же методы диагностики, что и для обследования пациента с любой другой кардиологической патологией. В частности, назначаются ЭКГ, рентгенография органов грудной клетки (на которой обычно сразу визуализируется шарообразное сердце значительных, а иногда и огромных размеров), а также ЭхоКс (УЗИ сердца).
Для определения стадии хронической сердечной недостаточности используются нагрузочные пробы (тредмил-тест, велоэргометрия) по показаниям, для оценки толерантности (переносимости) физической нагрузки. Эти пробы основаны на интерпретации дальности расстояний, которые пациент способен выносить без возникновения неприятных симптомов (одышки, боли в сердце, ощущения перебоев в работе сердца), а также без регистрируемых признаков ишемии миокарда или аритмии на кардиограмме.
В ряде случаев больному показано проведение коронароангиографии (КАГ) с целью визуализации коронарных артерий, точнее, бляшек в их просвете, провоцирующих развитие ишемии миокарда. наличие бляшек является важным критерием для дифференциальной диагностики ишемической кардиомиопатии от дилатационной кардиомиопатии другой природы.
И все-таки решающее значение для уточнения диагноза, а также для дифференциального диагноза в плане других типов кардиомиопатии имеет УЗИ сердца.
Критерии диагностики по ЭхоКс
Как уже сказано, УЗИ сердца является наиболее достоверным методом диагностики, который позволяет не только визуализировать сердечные структуры с целью уточнения характера кардиомиопатии, но и оценить степень нарушения систолической и диастолической функции сердца, а также определить прогноз в плане прогрессирования хронической сердечной недостаточности.
Основными признаками дилатации камер сердца являются следующие:
- Расширение полости левого желудочка и левого предсердия,
- Увеличение объема крови в левом желудочке (более 250 мл) и в левом предсердии (более 125 мл),
- Снижение сократимости миокарда левого желудочка, появление зон гипо- и акинезии,
- Снижение фракции выброса ЛЖ (ФВ), часто ниже 30%,
- Появление шарообразной формы левого желудочка,
- Появление относительной недостаточности атрио-вентрикулярных клапанов (особенно, левого, что при просмотре в М-режиме определяется как движение створок митрального клапана по типу «двойной алмаз»),
- Расширение полости правого желудочка, что почти всегда является вторичным вследствие застойной левожелудочковой недостаточности.
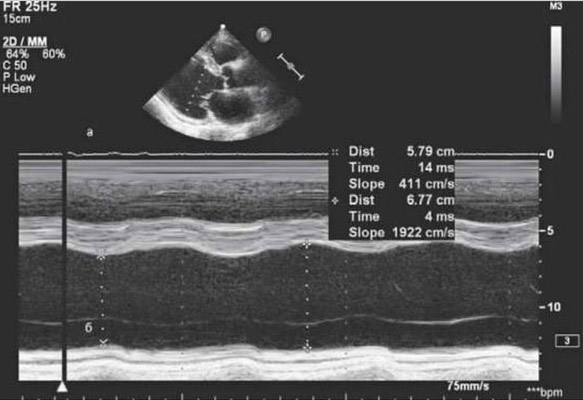
Кроме прямых признаков дилатационной кардиомиопатии, могут быть выявлены пристеночные тромбы в полости правого предсердия. По мере прогрессирования хронической сердечной недостаточности определяется выпот в полости перикарда.
Принципы терапии дилатационной кардиомиопатии
Основы лечения данной патологии заключаются в выполнении медикаментозных и немедикаментозных методов лечения.
Немедикаментозная терапия заключается в ограничении пациентом водно-питьевого режима и в ограничении употребления поваренной соли. Это связано с тем, что соль и вода увеличивают объем циркулирующей крови в сосудистом русле, что неминуемо приводит к возрастанию нагрузки на сердце и к ухудшению течения ХСН.
Кроме этого, пациенту необходимо соблюдать режим труда и отдыха с выполнением дозированной физической нагрузки.

Клинические рекомендации относительно медикаментозной терапии дилатационной КМП состоят в необходимости постоянного приема препаратов, способных достоверно предотвращать процессы ремоделирования миокарда и снижать риск развития тяжелых осложнений ХСН. К этой группе относятся ингибиторы АПФ (так называемые «прилы» — эналаприл, периндоприл, квадриприл и др), а при непереносимости данной группы – антагонисты рецепторов к ангиотензиногену 11 (сартаны – лозартан, валсартан и др).
Кроме этих двух групп, пациентам с застойной сердечной недостаточностью вследствие кардиомиопатии обязательно назначение диуретиков – индапамида, торасемида, верошпирона и др.
Для предотвращения повышенного тромбообразования пациентам с имеющимися нарушениями сердечного ритма показан постоянный прием кровь-разжижающих препаратов, если к этому нет противопоказаний со стороны свертывающей системы крови. Особенно это касается пациентов с постоянной формой мерцательной аритмии. В данном случае речь идет о приеме не только антиагрегантов на основе аспирина (тромбоАсс, ацекардол, аспирин Кардио), но и антикоагулянтов (варфарин, ксарелто, плавикс, клопидогрель и др).
Лицам с ишемической болезнью сердца в качестве сопутствующей патологии обязателен прием препаратов на основе нитроглицерина, так как нитраты не только уменьшают клинические проявления ишемии миокарда, но еще и значительно «разгружают» малый круг кровообращения, способствуя уменьшению венозного застоя в сосудах легочной ткани. Из данной группы показан прием нитросорбида и моночинкве, а также использование нитроглицерина (нитроспрей, нитроминт) при болях в сердце, при одышечных приступах, или перед физической нагрузкой.
Возможные осложнения
Разумеется, дилатационая кардиомиопатия довольно часто осложняется внезапным возникновением потенциально опасных и жизнеугрожающих состояний. Так, в частности, у пациентов с данной патологией возможно развитие:
- Тромбоэмболии легочных артерий вследствие миграции тромба из правых отделов сердца в легочной ствол,
- Нарушений ритма сердца, чаще всего мерцательной аритмии, но нередко фатальных желудочковых тахикардий,
- Острой левожелудочковой сердечной недостаточности, проявляющейся отеком легких,
- Внезапной сердечной смерти на фоне молниеносно развившихся нарушений ритма сердца или обширного инфаркта миокарда.
Первая помощь при кризисных ситуациях
Если говорить о неотложной помощи в рамках дилатационной КМП, то прежде всего стоит упомянуть именно о неотложной терапии развившихся осложнений.
Заподозрить остро возникшее ухудшение самочувствия и состояния пациента с КМП можно на основании таких симптомов, как снижение или повышение артериального давления, возникновение высокого и/или неритмичного пульса (более 120 в минуту), бледность или синюшность кожных покровов, одышка (особенно с розовой пенистой мокротой), потеря сознания, отсутствие реакции на внешние раздражители.

При возникновении указанных признаков людям, которые находятся рядом, необходимо выполнить ряд следующих несложных мероприятий, которые чем быстрее будут выполнены, тем с большей вероятностью помогут спасти жизнь пациенту. Итак, вот что следует сделать:
- Освободить грудь пациента от стесняющей одежды, открыть окно для обеспечения притока свежего воздуха,
- При наличии выраженной одышки, клокочащего дыхания, свидетельствующего о перегрузке легочных сосудов и левых отделов сердца, пациенту следует придать полусидячее или сидячее положение со спущенными вниз ногами (для улучшения оттока от сердца),
- При нормальном дыхании пациента с высокими или низкими цифрами АД, с высокими цифрами пульса – придать лежачее положение,
- Вызвать бригаду скорой медицинской помощи, сообщив, в чем именно заключается тяжесть состояния пациента,
- В том случае, если у пациента уже возникали подобные симптомы (нарушение ритма, отек легких), дать ему принять тот препарат, который он обычно использовал для купирования возникшего осложнения,
- При отсутствии у пациента самостоятельной сердечной деятельности и дыхания – немедленно начинать непрямой массаж сердца и искусственное дыхание до приезда бригады СМП.
Прогноз
Естественное течение дилатационой кардиомиопатии (без лечения) крайне неблагоприятно, так как хроническая сердечная недостаточность при данной патологии неуклонно прогрессирует до терминальной стадии с дистрофическими изменениями во всех внутренних органах. Поэтому в случае отсутствия лечения пациент погибает уже через несколько лет (чаще через пять, реже через 8-10 лет) от начала клинических проявлений.
Трудовой прогноз при наличии выраженной сердечной недостаточности также неблагоприятен, так как невозможность выполнения физических нагрузок (ходьба, самообслуживание, трудовая активность) приводит к ранней инвалидизации пациентов.
Постоянный прием назначенных врачом препаратов достоверно улучшает прогноз для жизни, так как благодаря этому не только улучшается качество жизни (с минимальными клиническими проявлениями), но и возрастает ее продолжительность.
Видео: дилатационная кардиомиопатия в программе «О самом главном»
Видео: лекции о дилатационной кардиомиопатии