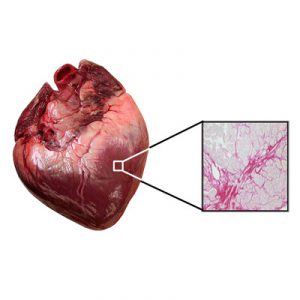
Атеросклеротический кардиосклероз: что это, развитие, диагноз, лечение
Атеросклеротический кардиосклероз считается одной из самых частых форм неинфекционной патологии сердечно-сосудистой системы. В его основе лежит диффузное разрастание соединительной ткани в толще миокарда (сердечной мышцы) по причине нарушения кровотока по питающим его артериям, следствием чего становится симптоматика сердечной боли, нарушений ритма, недостаточности сердца.
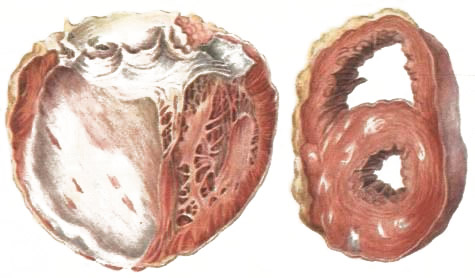
структурные изменения миокарда при атеросклерозе
Атеросклеротический кардиосклероз составляет основу ишемической болезни сердца, поражающей значительную часть людей зрелого и пожилого возраста, в особенности — мужчин. Вполне трудоспособные представители сильного пола к 50 годам в большинстве своем имеют те или иные признаки патологии, а некоторые из них уже перенесли такую тяжелую форму как инфаркт миокарда, влекущий не только ограничение привычной жизнедеятельности, но и инвалидность.
ИБС и атеросклеротический кардиосклероз снижают общую продолжительность жизни, повышают число нетрудоспособных граждан, требуют существенных материальных затрат на лечение как со стороны больного, так и государства. В большинстве стран мира ведется активная пропаганда здорового образа жизни, профилактическая работа кардиологами поликлинического звена здравоохранения, что позволяет проводить раннее выявление лиц из группы риска и их систематическое наблюдение.
Вместе с тем, показатели заболеваемости и смертности продолжают оставаться неутешительными. Во многом, вина за это лежит на самих больных, пренебрегающих простейшими советами касательно образа жизни, питания, вредных привычек. Далеко не каждый бежит к врачу, когда закололо в сердце или подскочило давление, а уж тем более вряд ли все мужчины после 45 стремятся непременно пройти ежегодное электрокардиографическое обследование.
Симптомы атеросклеротического кардиосклероза могут долго отсутствовать, поэтому заподозрить его у себя по проявлениям или внешним признакам в начальной стадии не так-то просто. Такие методы обследования, как ЭКГ и биохимический анализ крови могут очень помочь в ранней диагностике, поэтому избегать их не стоит.
Содержание
Развитие атеросклеротического кардиосклероза и его проявления
Многие знают, что склероз миокарда развивается не только при поражении коронарных артерий. Причиной может стать перенесенное в прошлом воспаление, ревматизм или системное заболевание соединительной ткани, однако в абсолютном большинстве случаев кардиолог имеет дело именно с атеросклеротической природой заболевания.
ИБС и атеросклеротический кардиосклероз идут «рука об руку», составляя единое целое и имея общие осложнения. Код по МКБ 10 лежит в рубриках I20-25, куда включены как хронические, так и острые проявления ишемической болезни. Атеросклеротическая болезнь сердца кодируется как I25.1, куда относится и собственно атеросклероз коронарных сосудов.
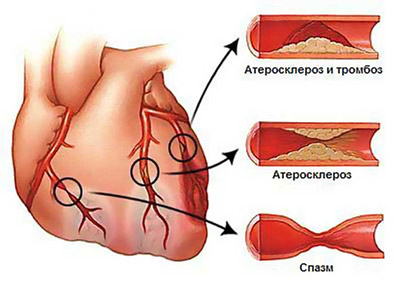
субстраты ИБС и развития атеросклеротического кардиосклероза
Главная причина атеросклеротического кардиосклероза — сужение просвета коронарных артерий жировыми бляшками, которые могут располагаться как локально, так и циркулярно по всей стенке артерии. Если имеет место повышение артериального давления, стрессы, курение, то сопутствующий спазм сосудов еще больше усугубляет нарушение их проходимости.
На фоне хронической гипоксии в сердце активируются клетки соединительной ткани — фибробласты, которые способны образовывать коллагеновые волокна в условиях недостатка кислорода. Собираясь в пучки, волокна дают основу плотной соединительной ткани, которая диффузно разрастается в толще мышцы.
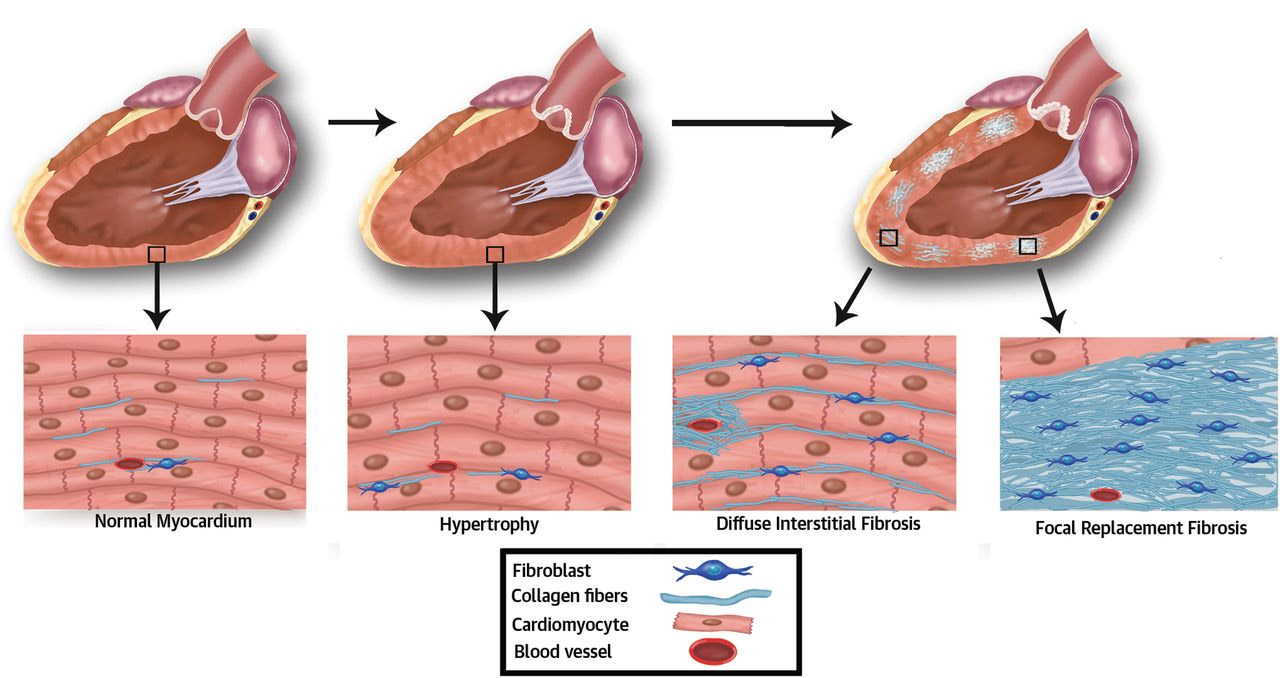
Атеросклеротический кардиосклероз обычно носит характер диффузного, хотя при значительной закупорке сосудов могут быть обнаружены мелкие очаги склероза (мелкоочаговый кардиосклероз). Процесс начинается и значительно более выражен в левой половине сердца, имеющей большую толщину и высокую рабочую нагрузку.
Симптомы атеросклеротического кардиосклероза могут долгое время отсутствовать, и лишь физическая нагрузка способна вызвать проявления патологии. Сердце довольно долго пытается компенсировать недостаток питания за счет утолщения миокарда, усиления и ускорения частоты сокращений.
При прогрессировании поражения мышцы появляются такие симптомы, как:
- Быстрая утомляемость;
- Сердцебиения и нарушения ритма;
- Одышка сначала при нагрузках, а затем и в покое;
- Головокружения;
- Боли в сердце;
- Нарастающие отеки.
Одышка признана одним из первых проявлений недостаточности сердца на фоне атеросклеротического кардиосклероза. Она проявляется спустя годы от начала ишемических изменений, но после перенесенного инфаркта одышка даст о себе знать значительно быстрее.
Одышка больше выражена при физических усилиях, в лежачем положении, при эмоциональных переживаниях. Со временем она не ослабляется в момент отдыха и становится постоянным спутником атеросклеротической болезни сердца.
Нарушения дыхания могут протекать с сухим мучительным кашлем, усугубляющимся на фоне одышки. В тяжелых случаях такой кашель может говорить о приступе сердечной астмы и возможном развитии отека легких при отсутствии срочной медикаментозной помощи.

Расстройство ритма — другой частый симптом кардиосклероза. Аритмия будет более выражена тогда, когда очаги соединительной ткани распространяются на элементы проводящей системы сердца, блокируя прохождение по ним нервного импульса. Нарушение ритмичности сокращений обычно говорит о запущенном склеротическом процессе и высокой вероятности декомпенсации работы сердца.
Часто на фоне атеросклеротического кардиосклероза диагностируются экстрасистолии, мерцательная аритмия, различного рода блокады, тахи- или брадикардии. Аритмия дает субъективные неприятные ощущения в виде перебоев, кратковременных остановок сердца, преждевременных толчков или замирания в груди. Она усугубляет одышку, отечный синдром, способствует тромбообразованию с риском эмболических осложнений.
Пациенты с атеросклеротическим кардиосклерозом жалуются на быструю утомляемость как на работе, так и в быту, а также ухудшение памяти, плохую концентрацию внимания, слабость.
На фоне снижения насосной функции сердца становятся заметными отеки, сначала появляющиеся на ногах к концу дня, а затем поднимающиеся выше и не уходящие на фоне медикаментозного лечения. Застой крови в венозной части большого круга усугубляет трофические нарушения, что может стать причиной кожных изменений вплоть до трофических язв. При тяжелой недостаточности склерозированного сердца жидкость скапливается не только в мягких тканях, но и в полостях — брюшной, грудных, перикардиальной.
Головокружения чаще свойственны поздним стадиям патологии или аритмиям. Возможны даже обмороки, особенно, при блокадах проведения импульсов по миокарду.
Ишемические изменения и склероз неизбежно вызывают боль, которая характеризуется как стенокардия — в левой половине груди, распространяющаяся в левую руку, лопатку. При инфаркте она станет нестерпимой, «кинжальной».
Осложнениями атеросклеротического кардиосклероза могут стать фатальные аритмии и остановка сердца, закупорка сосудов мозга тромбоэмболами, но самым частым следствием и причиной смерти больных считается нарастающая с годами хроническая сердечная недостаточность.
Атеросклеротический кардиосклероз имеет хроническое прогрессирующее многолетнее течение. За периодами относительного благополучия следуют эпизоды ухудшения кровотока по коронарным артериям, что сопровождается нарастанием симптоматики.
Диагностика атеросклеротического кардиосклероза
Поставить диагноз атеросклеротического кардиосклероза не так-то просто на начальных стадиях изменений в сердце. Причина тому — и практически отсутствующая симптоматика, и скудность объективных данных, которые можно получить при лабораторном и инструментальном обследовании, ведь большинство известных на сегодняшний день тестов оказываются малочувствительными к незначительным склеротическим изменениям.

Целенаправленный поиск склероза в миокарде (после инфаркта, к примеру) может дать ожидаемый результат, в то время как большая часть людей с начинающимися структурными изменениями долгое время остается без диагноза. На поздних стадиях дополнительное обследование лишь подтверждает догадки врача относительно патологии, проявляющейся в полной мере клинически.
Для постановки диагноза атеросклеротического кардиосклероза проводятся:
- Осмотр пациента;
- Электрокардио- и эхография сердца;
- Рентгенологическое исследование средостения;
- КТ, МРТ;
- Лабораторное исследование крови.
При осмотре кардиолог выясняет жалобы, информацию касательно образа жизни и перенесенных ранее заболеваний, в том числе — близкими кровными родственниками, а затем выслушивает сердце, пальпирует грудную клетку, измеряет пульс и давление. При внешнем осмотре обращается внимание на цвет кожи, наличие отеков, степень развития подкожного жира.
Инструментальное обследование включает ЭКГ, УЗИ сердца. Эхо-КГ показывает степень сократимости миокарда, наличие малоподвижных участков соединительной ткани, толщину миокарда, особенности работы клапанов, размеры и форму органа.
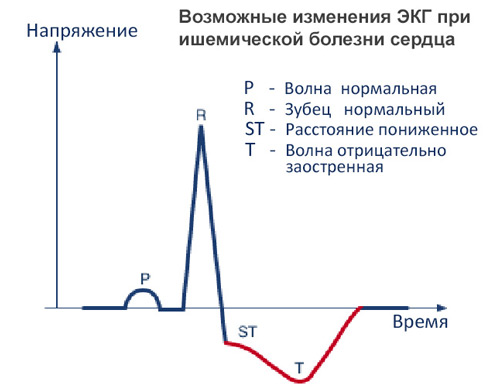
ЭКГ долгое время может не показывать ишемических процессов в миокарде, однако косвенными признаками могут стать снижение вольтажа зубцов, смещение сегмента ST ниже изолинии, которые хорошо видны при выраженном кардиосклерозе. При аритмии специалист установит ее вид и источник.
Рентгенография не является обязательной, однако в случае тяжелых изменений миокарда, аневризмы может дать достаточный объем информации касательно размеров, расположения сердца в грудной клетке. Более точными считаются КТ и МРТ, но и их применение ограничено из-за постоянных сокращений органа, искажающих реальную морфологическую картину.
В крупных клиниках возможно проведение сцинтиграфии, которая показывает состояние кардиомиоцитов путем накопления ими контраста. Это исследование отличается дороговизной, поэтому не получило массового распространения.
Лабораторные анализы носят дополняющий характер, так как не позволяют с точностью судить о состоянии мышечной ткани сердца или проходимости сосудов, однако способны указать на склонность к атеросклеротическому процессу. Так, пациентам с подозрением на ИБС и кардиосклероз обязательно назначается исследование липидного спектра крови — уровень общего холестерина и липидных фракций.
Лечение атеросклеротической болезни сердца
Лечение атеросклеротического кардиосклероза должно быть не только комплексным, направленным, прежде всего, на патогенетические механизмы патологии, но и как можно более ранним. Избавить пациента полностью от уже имеющихся ишемических изменений невозможно, но в значительной степени затормозить прогрессирование заболевания, продлить время активной жизнедеятельности и трудоспособности, «отодвинуть» грозящую сердечную недостаточность — главная задача терапевта и кардиолога.
Комплексная терапия атеросклеротического кардиосклероза включает ряд мер как медикаментозного, так и общего характера. Первое, с чего должен начать сам пациент — режим, диета и двигательная активность, соответствующая функциональным возможностям миокарда.
Патогенетическая терапия направлена на устранение ишемических влияний со стороны коронарных артерий, то есть целью ее будет борьба с атеросклерозом и восстановление максимально возможного уровня кровообращения путем назначения статинов, антиагрегантов или антикоагулянтов.
Симптоматическое лечение включает назначение препаратов против отдельных проявлений заболевания — мочегонные средства, нитраты, антиаритмики, сосудорасширяющие средства и др. Медикаментозная терапия дополняется физиотерапевтическими мероприятиями, санаторным лечением.
При отсутствии эффекта и по показаниям больному может быть предложена хирургическая помощь — стентирование сосудов, шунтирование, установка кардиостимулятора, РЧА и др.
Как бы ни хотели многие пациенты избавиться от болезни самостоятельно, вряд ли это можно считать возможным даже с применением самых изощренных рецептов народной медицины. Конечно, любители нетрадиционных методов могут использовать некоторые способы, однако, стоит помнить, что улучшить свое состояние без грамотно составленной медикаментозной схемы и четкого контроля работы сердца со стороны специалиста не получится.

Сразу же после установки диагноза атеросклеротического поражения сердцу пациенту придется расстаться с вредными привычками, среди которых наиболее пагубное влияние на сердце оказывает курение. Курение провоцирует спазм артерий, что еще больше усугубляет имеющиеся ишемические изменения и гипоксию, на фоне которой и происходит продукция коллагеновых волокон фибробластами.
Употребление алкоголя может вызвать колебания артериального давления и повысить нагрузку на миокард, поэтому алкогольные напитки тоже должны быть исключены, равно как и кофе с крепким чаем.
Питание должно соответствовать потребностям организма в витаминах и микроэлементах, поэтому не стоит отказывать себе в овощах и фруктах. Бананы, курага, орехи, печеный картофель содержат полезные сердцу магний и калий, томаты и брокколи богаты антиоксидантами.
Учитывая, что причина атеросклеротического кардиосклероза лежит, прежде всего, в расстройстве метаболизма жиров, пациенту нужно в значительной степени ограничить употребление жареных и жирных продуктов, а также выпечки и кондитерских изделий. Потребность в ненасыщенных жирных кислотах успешно восполняют растительное масло, рыба, морепродукты.
Для уменьшения нагрузки на сердце объемом перекачиваемой крови и контроля нормотонии больному рекомендуется ограничение поваренной соли (не более 5 граммов в сутки) и количества жидкости до полутора литров, в которые включается не только вода, но и первые блюда.
Общая суточная калорийность пищи обычно составляет около 2000 килокалорий, которые обеспечиваются крупами, нежирным мясом, фруктами и овощами. При истощении она может быть увеличена, в случае сопутствующего ожирения — наоборот, уменьшена. Таким категориям больных диета составляется индивидуально диетологом в соответствии с потребностями и функциональными возможностями сердца.
Помимо изменений в диете, важно наладить такой уровень физической активности, который не будет утомлять сердце, одновременно позволяя ему выполнять необходимую нагрузку. При тяжелых формах кардиосклероза, повлекших осложнения, врач может порекомендовать сведение нагрузок к минимуму, но в случае, когда еще не диагностирована сердечная недостаточность, умеренная активность в виде пеших прогулок будет даже полезна.
Одной из мер общего характера в борьбе с патологией считается предупреждение и избегание стресса и эмоционального перенапряжения. Стрессы способствуют подъему артериального давления, тахикардии, что повышает потребность сердца в кислороде, в то время как сосуды не в состоянии им обеспечить в полной мере. Если самостоятельно справиться с переживаниями невозможно, либо работа сопряжена с постоянным напряжением, на помощь больному придут психотерапевтические приемы и медикаментозная терапия транквилизаторами.
Улучшить прогноз невозможно без регулярного контроля состояния сердечно-сосудистой системы и обмена липидов, поэтому не реже раза в 3 месяца нужно посещать кардиолога, даже если больной чувствует себя хорошо и коррекции терапии не требуется.
Медикаментозное лечение атеросклеротического кардиосклероза назначается только после тщательного и полноценного обследования. Заниматься самолечением или принимать препараты, которые «помогают соседке», крайне не рекомендуется, ведь средства против сердечно-сосудистой патологии имеют побочные эффекты и в ряде случаев не могут применяться одновременно.
Основные группы лекарств, назначаемые при кардиосклерозе, это:
- Ингибиторы АПФ — помогают нормализовать артериальное давление и улучшить перфузию органов и тканей (каптоприл, лизиноприл, энам, берлиприл и другие);
- Бета-блокаторы — приводят в норму ритм сердца, уменьшают потребность мышцы в кислороде, снижают риск смертельно опасных осложнений (карведилол, метопролол);
- Мочегонные (фуросемид, верошпирон, диакарб) — помогают в борьбе с отеками, сопутствующими сердечной недостаточности, выводят излишки жидкости, снижая нагрузку на сердце;
- Сердечные гликозиды (дигоксин) — обычно применяют при уже имеющейся тяжелой недостаточности органа, помогая нормализовать ритм, силу сокращений, обменные процессы;
- Статины, фибраты — направлены на улучшение показателей жирового обмена, остановку прогрессирования атеросклероза, профилактику осложнений от разрыва бляшек и тромбоза (симвастатин, аторвастатин, гемфиброзил и др.).
При кардиосклерозе, протекающем с нарушениями ритма сердца, могут быть показаны антиаритмики (верапамил, амиодарон), а приступы ишемии с болью снимаются приемом нитратов.
Поскольку одну из главных опасностей при кардиосклерозе составляет возможность тромбирования коронарных артерий, абсолютно все пациенты нуждаются в антиагрегантной терапии. Обычно основу ее составляет аспирин (тромбо Асс, кардиомагнил, аспирин кардио), назначаемый для постоянного приема. При высоком риске тромбозов и тромбоэмболий (пересаженный клапан, мерцательная аритмия и т. д.) показаны антикоагулянты (варфарин, клексан).
Тяжелые формы атеросклеротического кардиосклероза могут потребовать хирургической коррекции:
- Стентирование сосудов — установка специальных полых трубок в процессе эндоваскулярной операции для восстановления проходимости артерии;
- Шунтирование — при выраженном атеросклерозе с сильной обструкцией коронарного кровотока производится налаживание обходного пути доставки артериальной крови к сердцу;
- Имплантация кардиостимулятора и радиочастотная абляция — показаны при аритмиях, не купирующихся медикаментозно;
- Резекция аневризм, сформировавшихся в результате выраженного рубцевания.
Теоретически, вернуть нормальную гемодинамику могла бы пересадка сердца, однако эта операция будет вряд ли эффективной, учитывая патогенез атеросклеротического кардиосклероза. В условиях поражения коронарных сосудов сложно наладить кровоток в органе, даже пересадив его от донора, поэтому трансплантация практически не применяется у этой категории больных.
Прогноз при атеросклеротическом кардиосклерозе зависит от тяжести поражения сосудов, возраста, сопутствующей патологии, но немаловажное значение имеет и то, как сам пациент участвует в борьбе с патологией. Регулярные посещения врача и строгое выполнение всех назначений помогает не только стабилизировать течение заболевания, но и предотвратить весьма опасные осложнения.
Видео: об атеросклеротическом кардиосклерозе