Лимфостаз нижних конечностей, рук: причины, лечение и симптомы
Лимфостаз, лимфедема и более известная в народе болезнь, которую называют слоновостью – все эти понятия подразумевают застой жидкости (лимфы) в интерстициальном (межклеточном) пространстве. Следует заметить, что, кроме широко распространенных вариантов (лимфостаз рук или ног), известна и другая локализация данной патологии. Например, ток лимфы может нарушаться в молочной железе, мошонке и даже в мягких тканях лица.
На первом месте среди других подобных поражений стоит лимфостаз нижних конечностей, даже лимфедема рук заметно отстает, что и понятно: лимфа течет снизу вверх и преодолеть длинный путь до грудного лимфатического протока, если имеют место определенные врожденные или приобретенные препятствия, ей довольно сложно.
Врожденные пороки лимфатических сосудов заявляют о себе в детском или подростковом возрасте (в зависимости от характера аномалии). Болезнь, проявившуюся от 15 до 30 лет, чаше относят к вторичной патологии (если есть причина) и называют юношеским лимфостазом. О позднем (вторичном) варианте, дебютировавшем после 30 лет, говорят, если развитию болезни способствовала другая патология либо не весьма благоприятные жизненные ситуации.
Статистика указывает, что в мире от данной патологии страдает приблизительно четверть миллиарда человек (≈ 250 млн.). В основном, эту группу составляют молодые женщины от 30 лет до 45, причем, лимфостаз нижних конечностей забирает на себя львиную долю (до 90%) всех случаев.
Содержание
Немного о самой жидкости
Прежде чем рассуждать о лимфостазе, следует несколько остановиться на тех понятиях, которые, возможно, читателю неизвестны, например, что представляет собой лимфа, какие факторы обеспечивают ее движение, какая патология может нарушить ее транспорт.
Лимфа представляет собой прозрачную, бесцветную и немножко вязкую жидкость. Своим составом она сильно напоминает плазму крови, однако отличается меньшим содержанием белка, большим количеством лимфоцитов (берет из лимфатических узлов и сосудов) и отсутствием иных клеточных элементов, которые обнаруживаются в плазме. Лимфа тоже является компонентом системы гомеостаза, в организме ее у взрослого человека может содержаться до 4 литров. Подобно крови, эта жидкость представляет собой разновидность соединительной ткани, которая тоже передвигается по сосудам, но только лимфатическим. Движение лимфы осуществляется снизу вверх, истоки ее находятся в кончиках пальцев нижних и верхних конечностей, а целью, к которой стремится лимфа, является грудной лимфатический проток — его эта жидкость достигает за счет мышечных сокращений и с помощью клапанов лимфатических протоков, не позволяющих ей возвращаться назад.
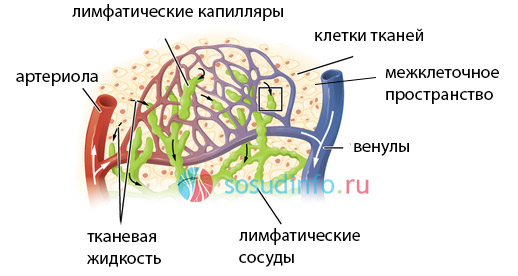
Лимфатическая система (ЛС) несет ряд полезных функций. На нее, имеющую самую тесную связь с кровеносной системой, организм возлагает важные задачи:
- Посредством лимфатических сосудов отдавать назад из внеклеточного пространства в кровеносное русло какую-то часть лимфы, содержащую воду, микроэлементы, белок;
- Переносить из лимфоузлов в кровь главные клетки иммунной системы – лимфоциты;
- С помощью особых лимфатических сосудов, называемых млечными и находящимися в ворсинках кишечника, доставлять в кровь различные вещества, и, в первую очередь, жиры, которые затем должны всосаться в кишечнике;
- Обеспечивать постоянную циркуляцию лимфы, чем создавать условия для продукции мочи высокой концентрации;
- Забирать из тканей продукты, которые там оказались лишними – красные клетки крови (эритроциты), накопившиеся при травмировании тканей, токсические вещества, бактериальные клетки;
- Задерживать в лимфоузлах болезнетворные микроорганизмы, предотвращать дальнейшее передвижение инфекционных агентов по всему организму и там же (в лимфоузлах) осуществлять выработку антител, направленных на предотвращение повторного инфицирования;
- Поддерживать гомеостаз (постоянство внутренней среды).
Лимфатическая система, имея свои составляющие (капилляры, сосуды, протоки, узлы, стволы), реагирует на повреждение любого из них. Слипание сосудов, перекрытие либо зарастание нарушает свободный поток жидкости от тканей и создает условия для развития лимфатического отека (лимфостаза). При нарушении транспорта лимфы, она начинает скапливаться в недозволенных количествах между клетками, образуя отеки и за счет этого, увеличивая орган в размерах. Подобное нарушение движения лимфы может носить врожденный характер (первичный лимфостаз) или формироваться под воздействием каких-либо патологических процессов (вторичный лимфостаз).
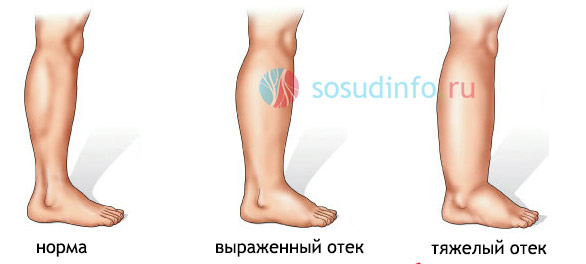
Лимфедема начинается с поражения лимфатических капилляров или периферических коллекторов, то есть, сосудов мелкого калибра, поэтому первые признаки болезни не столь заметны и ограничиваются отеками конечности. Постепенно с вовлечением крупных сосудов развиваются необратимые явления, которые нередко обращают на себя внимание даже окружающих (трофические изменения, невероятное увеличение конечности в объеме – слоновость).
Лимфостаз нижних конечностей (ног)
Основным причинным фактором развития лимфостаза считают накопление лимфы в межклеточных пространствах мягких тканей и образование отека в результате этого (ограниченного или распространенного). Лимфатическая жидкость, представляя собой отфильтрованную плазму, непрерывно продуцируется в организме (в сутки ≈ 2 л), чтобы потом уйти в лимфоотводящие пути. Когда в силу разных обстоятельств возникает дисбаланс между образованием и оттоком лимфы, повышается внутрилимфатическое давление (норма – до 10 мм. рт. ст.), которое, в свою очередь, способствует проникновению в мягкие ткани излишков лимфатической жидкости, изрядно насыщенной белком. Итог этого процесса – отеки, с которыми, однако, еще можно бороться, поскольку они не дают необратимых явлений. А вот когда белок в лимфе начинает разрушаться, появляются фибриновые и коллагеновые волокна, во всех структурах (кожа, клетчатка, мышечная ткань, фасции) начинает разрастаться соединительная ткань, значит, пошел прогрессирующий необратимый процесс. Места поражения быстро видоизменяются, покрываются рубцами, которые тормозят кровоток, нарушают трофику, провоцируют развитие воспалительных реакций.
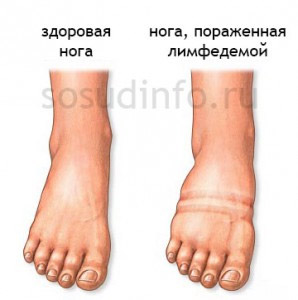 Не глядя на то, что лимфостаз имеет прогноз вполне благоприятный, качество жизни при этом заболевании нарушается существенно. Особенно, если патологические изменения затрагивают лимфатические сосуды нижних конечностей, ведь ноги несут огромную нагрузку сверху. Лимфостаз нижних конечностей бывает:
Не глядя на то, что лимфостаз имеет прогноз вполне благоприятный, качество жизни при этом заболевании нарушается существенно. Особенно, если патологические изменения затрагивают лимфатические сосуды нижних конечностей, ведь ноги несут огромную нагрузку сверху. Лимфостаз нижних конечностей бывает:
- Первичным или врожденным. Обусловленные генетически и полученные при рождении пороки развития лимфатических сосудов (уменьшение диаметра лимфовыводящих путей, удвоение или, наоборот, отсутствие отдельных сосудов, амниотические перетяжки, врожденные опухоли лимфатической системы) начинают формировать патологические изменения, которые дебютируют и проявляются отеками мягких тканей в детстве либо ближе к подростковому возрасту;
- Вторичным или приобретенным, полученным после травм конечности с глубокими нарушениями структуры тканей, в результате сосудистой патологии или вследствие инфекционно-воспалительных процессов (например, стрептококковой инфекции).
Патология, обусловленная генетически
При врожденной форме лимфостаза ног, коль болезнь уже дебютировала отеками, то дальше клиническая картина развивается довольно быстро, обозначая:
- Местные симптомы: отек, нарушение трофики с изменением цвета кожных покровов, увеличение объема конечности;
- Общие признаки неблагополучия в организме: вегето-сосудистые расстройства, эндокринные нарушения, воспалительные процессы.
В принципе, симптомы болезни первичного варианта и вторичного особо не отличаются, а т.к. приобретенная лимфедема будет детально рассматриваться далее, поэтому нет смысла заранее повторяться. Лечение лимфостаза (первичного и вторичного лимфатического отека) находится в компетенции врача-флеболога, ангиохирурга или лимфолога, однако к вопросам терапии данного заболевания мы также вернемся ниже.
Как развивается вторичный лимфостаз
Некоторые авторы, описывая течение болезни, выделяют три стадии ее развития, иные – четыре. Возможно, читателю будет удобнее проследить все же четыре стадии, которые мы ниже представляем его вниманию.

Вторичный лимфостаз нижних конечностей, полученный в результате непредвиденных обстоятельств или другой патологии (травма, воспаление, варикоз и др.), заявляет о себе такими признаками:
- Сначала (1-я стадия болезни) появляется отечность стопы, причем первой страдает тыльная сторона. Отек – стойкий, нарастающий к вечеру, но обратимый (к утру проходит). Болевых ощущений, как таковых, нет, чувство «распирания» хотя и создает некоторый дискомфорт, но не настолько, чтобы бежать к врачу (так думают больные). Надавливание на отечную кожу оставляет ямку, которая быстро расправляется — это говорит о том, что отек мягкий. Кожа из-за отека растягивается, поэтому становится гладкой и блестящей. Других претензий к своим конечностям больные, как правило, не предъявляют, поэтому недуг на этом этапе часто остается нераспознанным. Между тем, именно в данном периоде при правильном лечении пациент вполне мог бы рассчитывать на успех;
- Чуть позже (2 стадия – фиброзных изменений) появляется ограниченный отек с плотной консистенцией. Ощущения при надавливании неприятные, доходящие до боли. Ямки остаются надолго. Кожа над отеком сухая, неровная, чувствительная, иногда потрескавшаяся, на ней образуются непривлекательные, не устраняемые разглаживанием складки, хотя явных нарушений трофики на этой стадии отчетливо не прослеживается. Запуск местных воспалительных реакций проявляется возникновением на коже красных пятнышек. Помимо перечисленных симптомов, на этой стадии пациент нередко отмечает наличие судорог в мышцах;
- На 3-ей стадии болезни пациента сильно начинает беспокоить состояние кожных покровов. Больной уже вовсю жалуется, что кожа стала сильно растянутой, сухой, местами растрескавшейся и настолько «неуправляемой», что захватить ее с целью собрать в складку нет никакой возможности. Массивный отек очень заметно увеличивает конечность (разница между здоровой и больной конечностью может доходить до 50 см), а разлитые красные пятна свидетельствуют о проникновении бактериальной флоры и развитии местного воспаления. Со временем становятся очевидными трофические изменения кожных покровов;
- 4-я стадия — необратимая слоновость. Когда болезнь вступает в полную силу, она захватывает все новые участки, поднимаясь на голень, а затем и на бедро. В стороне не остаются кости и суставы, которые деформируются, конечность невероятно увеличивается в объеме, она теряет первоначальную форму, чем существенно отличается от здоровой ноги. Особо обращает на себя внимание состояние кожных покровов, которые приобретают неестественный оттенок – почти бурый или синюшный (индурация и фиброз). Если и дальше все пускать на самотек и не лечить, то очень высока вероятность появления бородавчатых образований и трофических язв с вытеканием лимфы.
Скрыть образовавшийся на последней стадии дефект уже не представляется возможным, поэтому даже далекие от медицины люди, увидев подобные симптомы, сочувственно качают головой и пытаются поставить диагноз, называя болезнь слоновостью.
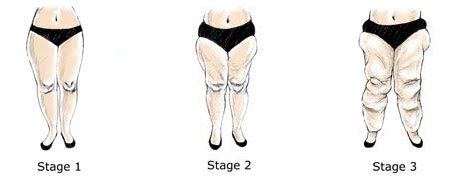
Клинические проявления лимфостаза нижних конечностей специалисты классифицируют и по степени тяжести:
- 1 степень – поражение только стопы, преимущественно с тыльной стороны (отек, деформация);
- 2 степень – патологические изменения, захватив стопу, перемещаются дальше – на голень;
- 3 степень — начинают отекать мягкие ткани бедра;
- 4 степень – на фоне отеков и увеличения объема конечности, становится очевидным нарушение трофики мягких тканей стопы, голени и бедра.
Следует заметить, что кроме местных симптомов, при лимфатическом отеке наблюдаются и другие (общие) признаки заболевания: слабость, снижение работоспособности, частые головные боли, снижение концентрации внимания, ожирение, суставные боли.
Почему нарушается ток лимфы?
Если причин врожденного лимфостаза раз, два и обчелся, то список предпосылок развития поздней формы может быть, если не внушительным, то и не маленьким:
- Варикозное расширение вен нижних конечностей и венозных сосудов брюшной полости в сопровождении ХВН (хроническая венозная недостаточность), которая нередко формируется после тромбофлебита;
- Сердечно-сосудистая недостаточность;
- Ожоги (в том числе, радиационные) и травмы (вывихи, переломы) с поражением стенок лимфатических сосудов;
- Сдавление лимфатических путей новообразованием или воспалительным процессом;
- Опухолевые заболевания лимфатической системы (и «добрые», и «злые»);
- Лимфаденит — это воспалительное заболевание (зачастую гнойное) нередко является причиной формирования недостаточности клапанов;
- Радикальное удаление лимфоузлов при оперативном вмешательстве, если того требуют обстоятельства (расширенные операции при лечении онкопатологии). В результате – нарушения лимфообращения;
- Проникновение в лимфоток червей-паразитов, имеющих очень длинное (почти полметра) и очень тонкое (треть миллиметра) тело и называемых филяриями или нитчатками. Благодаря своему строению, эти нематоды не только легко попадают в кожу, глазное яблоко, половые органы, но и в менее доступные места: лимфатические узлы и сосуды, где, скапливаясь, создают преграду току лимфы;
- Низкий уровень отдельных белков (гипоальбуминемия);
- Рожистое воспаление (β-гемолитический стрептококк);
- Хроническая почечная недостаточность;
- Избыточная масса тела;
- Длительное пребывание в условиях постельного режима, ограничение подвижности ног.
Лимфостаз верхних конечностей (рук)
Вторичная лимфедема верхней конечности в 70% случаев развивается после операции на молочной железе (мастэктомии), остальные 30% забирает на себя лимфостаз руки, причиной которого выступают другие патологические состояния:
- Ожоговое поражение кожи и мягких тканей верхней конечности;
- Инфекционный процесс, локализованный в области плеча и предплечья (рожистое воспаление);
- Травмирование мягких тканей, принадлежащих к данному региону.
лимфостаз рук
Симптомы лимфостаза руки в самом разгаре развития проявляются:
- Стойкими, не только не преходящими, но еще и прогрессирующими отеками (сегодня хуже, чем вчера);
- Трофическими изменениями (гиперпигментацией, образованием язв);
- Формированием рубцов.
Классифицируя лимфостаз руки, выделяют 2 формы болезни:
- Острую (или преходящую) – она обычно сопровождает состояние после мастэктомии, появляется сразу после операции и при благоприятном течении больше полугода не задерживается;
- Хроническую лимфедему, которая доставляет немало хлопот, прогрессируя многие годы без перспективы на выздоровление.
Лечение лимфостаза руки обычно не предусматривает применения фармацевтических лекарственных препаратов, поскольку наибольший эффект дают такие процедуры и мероприятия, как электростимуляция, магнит, лазер, а также лимфодренажный массаж и использование компрессионного трикотажа.
Частый случай – лимфостаз после удаления молочной железы
Лимфостаз руки, в основном, развивается вслед за хирургическим вмешательством по поводу рака молочной железы (лимфатический отек образуется на стороне поражения). Особенно это касается большой радикальной операции (так называемая мастэктомия по Холстеду) с удалением самой железы, региональных лимфоузлов, клетчатки, малой грудной мышцы… Менее травматичные операции (лампэктомия, удаление квадранта МЖ) дают меньше клинических проявлений, однако потеря лимфоузлов на первых порах не останется незамеченной, даже если их извлекли через отдельный разрез при щадящем хирургическом вмешательстве. Не трогать лимфоузлы, удаляя железу или ее часть, не представляется возможным, поскольку вместе с л/у остается риск возобновления злокачественного процесса (рецидив) либо метастазирования в другие органы.
Развитие лимфостаза после удаления молочной железы происходит следующим образом: лимфатическая система, потеряв часть лимфоузлов и крупных коллекторов, свою работу не останавливает, а лимфа, не найдя выхода, начинает скапливаться в мягких тканях. Излишнее накопление лимфатической жидкости приводит к тому, что она не только остается в руке, создавая отеки, но и сочится из раневого шва (комментируя подобное явление, пациентки говорят, что выходит сукровица).
Лимфостаз после удаления молочной железы на руке, находящейся на стороне поражения, надолго не задерживается (в течение полугода обычно проходит) и в подавляющем большинстве случаев не нуждается в каких-то особых способах ликвидации. Между тем, после мастэктомии врач учит женщину самомассажу и специальным упражнениям, игнорировать которые ни в коем случае нельзя. Выполнение данных рекомендаций очень важно, поскольку сохраняется риск развития фибредемы – необратимого плотного отека, который не поддается никаким мерам воздействия.
И еще, что женщинам нужно помнить после успешно проведенной мастэктомии: появление лимфостаза руки, когда, казалось бы, все позади (через год) – совсем не благоприятный признак. Подобные явления могут свидетельствовать о рецидиве или метастазировании. И тогда – срочно к врачу!
Лечение лимфостаза
К сожалению, по-настоящему действенного средства лечения лимфостаза (полечился и забыл) на сегодняшний день не существует, однако терапия проводится и чем раньше она начинается, тем лучше. Лечение лимфостаза преследует конкретные цели:
- Остановить прогрессирование патологического процесса;
- Нормализовать обменные реакции;
- Не допустить развития глубоких нарушений и, таким образом, предотвратить тяжелые осложнения.
Лечение лимфостаза – индивидуальное, ведь причины могут быть разными и, если, к примеру, нарушение лимфооттока вызвано сосудистой патологией, то, не подвергая терапевтическому воздействию основное заболевание, на большой успех рассчитывать не получается.
Первым делом – обследование
При определении терапевтической тактики целесообразно провести расширенное обследование больного, которое включает:
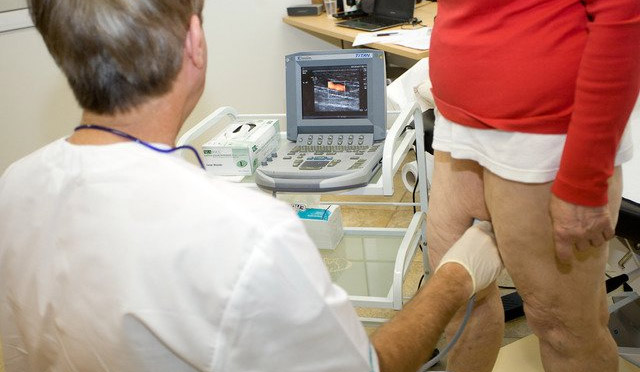
- Самый достоверный метод диагностики нарушений транспорта лимфы в нижних конечностях – МРТ (магнитно-резонансная томография);
- Дуплексное сканирование сосудов рук и ног;
- УЗИ (ультразвуковое исследование) органов малого таза и всей брюшной полости;
- Рентгенологическое исследование (лимфография);
- Радиоизотопная диагностика (лимфосцинтиграфия);
- УЗИ сердца, ЭКГ;
- БАК (биохимический анализ крови) с обязательным определением белков и печеночных ферментов (АлТ, АсТ);
- ОМК (общий анализ мочи).
Скорее всего, что все эти диагностические мероприятия не только обозначат развитие лимфатического отека, но и найдут причину данных нарушений.
Лекарства, физиотерапия, хирургические методы
Лечение лимфостаза – сложное и многогранное, включающее не только лекарственные препараты, физиотерапевтические процедуры, массаж и ЛФК, но также народные средства, питание и соблюдение рекомендаций по уходу за кожей. Однако, если это возможно, перво-наперво, идет работа по ликвидации этиологического фактора (например, удаление новообразования радикальным способом). Медикаментозное лечение показано только на ранних этапах, когда отек обратимый (нет структурных изменений кожных покровов и тканей) или на поздних стадиях (как дополнение к проведенной операции).
Уменьшение продукции лимфы и восстановление ее движения – главное направление консервативной терапии. При лечении лимфостаза нижних конечностей, наряду с медикаментозным лечением, физиотерапевтическими и другими процедурами, обязательным специалисты считают эластичное бинтование пораженной конечности и использование компрессионного трикотажа.
Медикаментозное лечение лимфатического отека предусматривает применение различных лекарственных средств:
 Улучшающих циркуляцию лимфы (детралекс, троксевазин, венорутон);
Улучшающих циркуляцию лимфы (детралекс, троксевазин, венорутон);- Направленных на нормализацию микроциркуляции (трентал) и периферического кровообращения (теоникол, дротаверин, но-шпа);
- Нивелирующих сосудосуживающий эффект волокон симпатической нервной системы и способствующих раскрытию коллатералей — симпатическая блокада с помощью анестезирующих веществ местного действия;
- Способствующих выведению лимфы из межтканевых пространств (никотиновая кислота, кумарин);
- Снижающих излишнее количество высокомолекулярных белков за счет расщепления их фракций и выведения продуктов обмена в венозные сосуды (троксерутин);
- Восстанавливающих трофику тканей (гиалуронидаза, реопирин);
- Стимулирующих общий иммунитет и укрепляющих стенки сосудов (янтарная кислота, ликопид, витаминные комплексы);
- Разжижающих кровь (курантил, трентал).
При необходимости медикаментозное лечение расширяется за счет назначения гомеопатических препаратов, мочегонных лекарств (их применяют с осторожностью), антигистаминных средств и антибиотиков, которые очень помогают при рожистом воспалении, экземах, язвах, а также солкосерила, повышающего регенеративные способности тканей.
Консервативное лечение лимфостаза нижних конечностей не будет эффективным без участия физиотерапевтического воздействия. Аппаратные методы – электростимуляция, магнит, лазер, пневмокомпрессия (пневмомассаж), призваны ускорять процессы обмена и приводить в норму движение лимфы по всему организму. Особенно пациентам нравится такая довольно приятная процедура, как пневмомассаж – облегчение в ногах чувствуется сразу после сеанса.
Если медикаментозное лечение и физиотерапевтические процедуры, назначаемые при вторичном лимфатическом отеке, не помогают (а также в случае врожденного варианта), приходится лечить недуг с помощью методов хирургического воздействия:
- Липосакции — метода аспирационного извлечения подкожно-жирового слоя вместе с фиброзным компонентом (подходит для начальных этапов болезни);
- Лимфангиоэктомии — способа удаления потерявших свое назначение сосудов и подкожно-жировой клетчатки (операция эффективна на более поздних стадиях, протекающих с изменением структуры тканей и частым рожистым воспалением;
- Лимфодренажного шунтирования – наиболее обоснованного хирургического вмешательства на этапе фибредемы.
Следует отметить, что в настоящее время на смену изолированным хирургическим методам все чаще приходят комбинированные операции (лимфангиоэктомия + прямой лимфодренаж), которые дают больше шансов на успех.
Помочь себе самому в домашних условиях
В домашних условиях на начальной стадии развития болезни многие больные пытаются лечить лимфостаз с помощью кинезиотерапии – лимфодренажного массажа, который можно сделать собственными силами или доверить родственникам.

Суть массажа:
- Процедура начинается с поглаживания конечности круговыми движениями по ходу движения лимфы;
- Затем следует растирание (не особо усердное), надавливание и похлопывание (переход от одного приема к другому осуществляется через поглаживание);
- Заканчивается процедура также поглаживанием.
Такой массаж назначают курсами по 2 недели с перерывами в 7-14 дней.
В дальнейшем лимфодренажный массаж все же следует доверить специалисту, который и точки приложения знает, и противопоказания (тромбоз, нарушение трофики, опухоль) учтет.
Чтобы правильно лечить лимфатический отек в домашних условиях, не следует игнорировать и лечебную физкультуру (ЛФК), которая проводится всегда в эластичных чулках и по специальной методике (приемы расскажет инструктор).
В домашних условиях для лечения лимфостаза (в качестве вспомогательного лекарства и только на начальных этапах) в ход идут различные народные средства. Не имея возможности описать их все, приведем несколько примеров:
- Ранозаживляющий компресс с дегтем: столовая ложка дегтя и измельченная средняя луковица;
 Компресс с капустным листом;
Компресс с капустным листом;- Настойка подорожника, принимаемая внутрь по столовой ложке 3 раза в день за четверть часа до еды: 2 ст. ложки листьев подорожника (измельченных) + 1 стакан крутого кипятка – настоять, процедить и добавить стакан (200 гр.) чеснока (тоже измельченного) и 200 мл меда;
- Сок свеклы;
- Цветки бессмертника, подорожник и листья одуванчика, взятые в соотношении 2:1:1, залить 500 мл кипятка, настоять в течение 6 часов, принимать месяц по 100 мл до еды 4 раза в день.
- Отвар листьев подорожника (в пропорции 2 столовые ложки листьев на два стакана кипятка) пить четыре раза в день перед едой в течение месяца. Для усиления воздействия можно добавить к приему отвара по ложке меда.
- За час до еды принимать смесь из молотого чеснока с медом по 1 столовой ложке три раза в день. Лечение нужно продолжать в течение 60 дней.
- Травяной чай из песчаного бессмертника, астрагала, коры дуба, березы, плодов конского каштана в равных пропорциях. Компоненты, смешав, необходимо заварить кипятком и принимать по 100 миллилитров 4 раза в день.
Между тем, лечение лимфостаза не может быть успешным (даже на начальных стадиях) без коррекции пищевого поведения больного, направленного на снижение массы тела (вес – фактор, усугубляющий течение болезни) и нормализацию состояния сердечно-сосудистой системы (стол №10).
Кроме этого, не следует забывать и о других рекомендациях врачей пациентам, у которых назревают или имеют место подобные проблемы. Им придется исключить баню, сауну, солярий, отдушки и консерванты в используемых косметических средствах для ног, отказаться от обуви на высоком каблуке, тесной одежды, натирающей кожу, избегать подъема тяжестей, длительного стояния или сидения (особенно, положив ногу за ногу).
Видео: рекомендации пациентам с лимфостазом
Видео: лимфостаз в программе «таблетка»